Все о аллергии лечение и диета

Питание вне периода обострения
Для некоторых из этих заболеваний провоцирующим фактором будут именно пищевые продукты. Для других более значимы такие аллергены как пыльца растений, шерсть животных, пыль и др. Понятно, что диетические рекомендации для столь разных патологии будут значительно отличаться. Однако существует ряд рекомендаций, которые будут полезны всем.
- Согласуйте с вашим аллергологом точный список «разрешенных» и «запрещенных» продуктов питания. Возможно, для определения наличия конкретных аллергенов вам назначат проведение кожных скарификационных тестов или анализ на специфические IgE в сыворотке крови.
- Следует с большой осторожностью пробовать новые продукты питания. Лучше, если вы будете делать это в домашних условиях и под присмотром родственников, которые смогут помочь в случае возникновения аллергии.
- Готовьте пищу самостоятельно из исходных сырых продуктов. Мясо и рыбу покупайте только куском.
- Старайтесь не использовать полуфабрикаты, консервированные продукты, майонезы и другие соусы. Вы никогда не сможете быть полностью уверены в составе приобретаемой готовой продукции.
- Внимательно изучите состав любой готовой пищи, которую вы собираетесь съесть.
Данные рекомендации касаются и детей, и взрослых. Если ваш ребенок страдает аллергией, необходимо очень внимательно следить за его рационом. Все относительно просто, пока малыш маленький и не посещает школу или детский сад. Как только ребенок подрастает и приобретает самостоятельность, контролировать его становится труднее. Необходимо объяснить ребенку, какие продукты ему можно есть, а какие нет. При этом вам следует выбрать такую форму диалога, чтобы ребенок понял, что ваши указания это не «мамочкина прихоть», а необходимость. Если «запрещенных» продуктов много имеет смысл записать их на карточку и дать ребенку с собой. Буфетчица и учителя в школе также должны иметь представления о проблеме вашего ребенка. Если вы не уверены в качестве школьных завтраков, следует готовить ребенку еду дома и давать с собой в пластиковом контейнере.
Питание во время обострений аллергических заболеваний
Как уже упоминалось, физиологической особенностью людей, страдающих любым аллергическим заболеванием является их изначальная склонность к разнообразным проявлениям аллергии. Тем более острой становится ситуация в период обострения основного заболевания, когда организм находится в состоянии гиперреактивности, в это время даже незначительный раздражитель может усилить проявления основного заболевания или манифестировать новой аллергической реакцией.
Именно поэтому, диетические рекомендации в период обострения схожи для всех заболеваний и являются достаточно строгими.
Вот приблизительный список «разрешенных» и «запрещенных» продуктов.
Исключаются:
- бульоны, острые, соленые, жареные блюда, копчености, пряности, колбасные и гастрономические изделия (вареная и копченая колбасы, сосиски, сардельки, ветчина), печень;
- рыба, икра, морепродукты;
- яйца;
- острые и плавленые сыры, мороженное, майонез, кетчуп;
- редька, редис, щавель, шпинат, томаты, болгарский перец, квашеная капуста, соленые огурцы;
- грибы, орехи;
- цитрусовые, земляника, клубника, малина, абрикосы, персики, гранаты, виноград, облепиха, киви, ананас, дыня, арбуз;
- тугоплавкие жиры и маргарин;
- газированные фруктовые напитки, квас;
- кофе, какао, шоколад;
- мед, карамель, зефир, пастила, торты, кексы (с ароматизаторами и пр.);
- жевательная резинка.
Ограничиваются:
- манная крупа, макаронные изделия, хлеб из муки высших сортов
- цельное молоко и сметана (дают только в блюдах), творог, йогурты с фруктовыми добавками;
- баранина, курица;
- морковь, репа, свекла, лук, чеснок;
- вишня, черная смородина, бананы, клюква, ежевика, отвар шиповника;
- сливочное масло.
Рекомендуются (с учетом индивидуальной переносимости):
- крупы (кроме манной);
- кисломолочные продукты (кефир, биокефир, йогурты без фруктовых добавок и пр.);
- неострые сорта сыра;
- постное мясо (говядина, свинина, кролик, индейка), специализированные мясные консервы для детского питания;
- все виды капусты, кабачки, патиссоны, светлая тыква, зелень петрушки, укропа, молодой зеленый горошек, стручковая фасоль;
- зеленые и белые яблоки, груши, светлые сорта черешни и сливы, белая и красная смородина, крыжовник;
- топленое сливочное масло, рафинированное дезодорированное растительное масло (кукурузное, подсолнечное, оливковое и др.);
- фруктоза;
- хлеб пшеничный второго сорта, хлебцы зерновые, несладкие кукурузные ирисовые палочки и хлопья.
Такую диету назначают при обострениях аллергических заболеваний на 7-10 дней, далее в соответствии с рекомендациями врача можно медленно переходить на индивидуальную гиполлергенную диету (диета, исключающая конкретные пищевые продукты, являющиеся аллергенами для конкретного пациента).
В заключении, хочется попросить всех аллергиков не относиться к диете как к мучению.
Помните, что соблюдая диетические рекомендации, вы даете себе возможность жить здоровой и полноценной жизнью несмотря на наличие аллергического заболевания.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Источник

Это острая реакции иммунитета на аллерген
(определенное вещество или их совокупность), который для остальных
людей является обычным. Например, шерсть животных, пыль, продукты,
лекарства, укусы насекомых, химические вещества и цветочная пыльца,
отдельные лекарственные препараты. При аллергии возникает иммунологический
конфликт – во время взаимодействия человека с аллергеном организм
вырабатывает антитела, которые повышают или понижают чувствительность
на раздражитель.
Факторы, провоцирующие возникновение:
генетическая предрасположенность, низкий уровень экологии, стрессы,
самолечение и неконтролируемые прием лекарств, дисбактериоз, недоразвитая
иммунная система детей (высокий уровень санитарии исключает выработку
антител детским организмом на «хорошие антигены»).
Разновидности аллергии и их симптомы:
- Респираторная аллергия – воздействие аллергенов, которые присутствуют в воздухе
(шерсть и перхоть животных, пыльца растений, споры плесени, частицы
пылевых клещей, другие аллергены) на систему органов дыхания. Симптомы:
чихание, хрипы в легких, выделения из носовой полости, удушье, слезоточивость,
зуд глаз. Подвиды: аллергический конъюнктивит, поллиноз
(сенная лихорадка), бронхиальная астма и аллергический
ринит. - Аллергические дерматозы – воздействие аллергенов (аллергенов металлов и латекса,
косметических и лекарственных средств, пищевых продуктов, средств
бытовой химии) непосредственно на кожные покровы или через слизистую
желудочно-кишечного системы. Симптомы: покраснение и зуд кожи, крапивница
(волдыри, отеки, чувство жара), экзема (повышенная сухость, шелушение,
изменение текстуры кожи). Подвиды: экссудативный диатез
(атопический дерматит), контактный дерматит, крапивница,
экзема. - Пищевая аллергия – воздействие пищевых аллергенов на организм человека
при употреблении пищи или в процессе ее приготовления. Симптомы:
тошнота, боль в животе, экзема, отек Квинке, мигрень, крапивница,
анафилактический шок. - Инсектная аллергия – воздействие аллергенов при укусах насекомых (ос,
пчел, шершней), вдыхании их частиц (бронхиальная астма), употреблении
продуктов их жизнедеятельности. Симптомы: покраснение и зуд кожи,
головокружение, слабость, удушье, снижение давления, крапивница,
отек гортани, боли в животе, рвота, анафилактический шок. - Лекарственная аллергия – возникает в результате приема лекарственных препаратов
(антибиотиков, сульфаниламидов, нестероидных противовоспалительных
препаратов, гормональных и ферментных препаратов, препаратов из
сыворотки, рентгеноконтрастных веществ, витаминов, местных обезболивающих).
Симптомы: легкий зуд, приступы удушья, тяжелое поражение внутренних
органов, кожи, анафилактический шок. - Инфекционная аллергия – возникает в результате воздействием непатогенных
или условно-патогенных микробов и связана с дисбиозом слизистых
оболочек.
При обострениях всех видов аллергии необходимо придерживаться
гипоаллергенной диеты. Особенно это важно при пищевой аллергии –
диета будет выполнять как лечебную функцию, так и диагностическую
(исключая те или иные продукты из рациона можно определить круг
пищевых аллергенов).
Полезные продукты при аллергии
Продукты с низким уровнем аллергенов:
кисломолочные продукты (ряженка, кефир, натуральный йогурт, творог);
отварное или тушеное нежирное свиное и говяжье мясо, курица, рыба
(морской окунь, треска), субпродукты (почки, печень, язык); гречневые,
рисовые, кукурузные хлебцы; зелень и овощи (капуста, брокколи, брюква,
огурцы, шпинат, укроп, петрушка, зеленый салат, патиссоны, кабачки,
репа); овсяная, рисовая, перловая, манная каша; постное (оливковое
и подсолнечное) и сливочное масло; некоторые виды фруктов и ягод
(зеленые яблоки, крыжовник, груши, белая черешня, белая смородина)
и сухофрукты (сушеные груши и яблоки, чернослив), компоты и узвары
из них, отвар шиповника,
чай и минеральная вода без газа.
Продукты с средним уровнем аллергенов:
злаковые культуры (пшеница, рожь); гречка, кукуруза; жирная свинина,
баранина, конина, мясо кролика и индейки; фрукты и ягоды (персики,
абрикосы, красная и черная смородина, клюква, бананы, брусника,
арбузы); некоторые виды овощей (зеленый перец, горох, картофель,
бобовые).
Средств народной медицины при лечении аллергии:
- настой ромашки
(1 столовая ложка на стакан кипятка, полчаса прогревать на пару
и принимать по 1 столовой ложке несколько раз в день); - отвар череды постоянно пить вместо кофе или чая; настой из цветов
крапивы глухой (1 столовая
ложка цветов на стакан кипятка, полчаса настаивать и принимать
по стакану трижды в день); - мумие (один грамм мумие на один литр теплой воды, принимать по сто
мл в сутки); - отвар соцветья калины
и череды трехраздельной (1 чайная ложка смеси на двести мл. кипятка,
настаивать 15 минут, принимать вместо чая по полстакана трижды в
день).
Опасные и вредные продукты при аллергии
Опасные продукты с высоким уровнем аллергенов:
- морепродукты, большинство сортов рыб, красная и черная икра;
- свежее коровье молоко, сыры, цельномолочные продукты; яйца; полукопченые
и сырокопченые мясо, колбаса, сардельки, сосиски; - продукты промышленного консервирования, маринованные продукты;
соленые, острые и пряные продукты, соусы, приправы и специи; отдельные
виды овощей (тыква, красный перец, помидоры, морковь, квашеная капуста,
баклажаны, щавель, сельдерей); - большинство фруктов и ягод (клубника, красные яблоки, земляника,
малина, ежевика, облепиха, черника, хурма,
виноград, вишня, гранаты, дыня, слива, ананасы), соки, кисели, компоты
из них; - все виды цитрусовых; сладкая или фруктовая газированная вода, жевательные
резинки, ароматизированные ненатуральные йогурты; некоторые виды
сухофруктов
(курага, финики, инжир); - мед, орехи
и все виды грибов;
алкогольные напитки, какао, кофе, шоколад, карамель, мармелад; продукты
с пищевыми добавками (эмульгаторы, консерванты, ароматизаторы, красители); - экзотические продукты.
Внимание!
Администрация не несет ответственности за попытку применения представленной
информации, и не гарантирует, что она не навредит лично Вам. Материалы не могут
быть использованы для назначения лечения и постановки диагноза. Всегда консультируйтесь с профильным врачом!
Достоверность информации
0
Питание при других заболеваниях:
Источник
Автор: врач, к. м. н., Толмачева Е. А., e.tolmacheva@vidal.ru
Питание вне периода обострения
Аллергические заболевания – это большая группа заболеваний, включающая и такие серьезные состояния как отек Квинке, анафилактический шок, бронхиальная астма и менее опасные для жизни заболевания (аллергический ринит, атопический дерматит и др.). Для некоторых из этих заболеваний провоцирующим фактором будут именно пищевые продукты. Для других более значимы такие аллергены как пыльца растений, шерсть животных, пыль и др. Понятно, что диетические рекомендации для столь разных патологии будут значительно отличаться. Однако существует ряд рекомендаций, которые будут полезны всем.
1) Согласуйте с вашим аллергологом точный список «разрешенных» и «запрещенных» продуктов питания. Возможно, для определения наличия конкретных аллергенов вам назначат проведение кожных скарификационных тестов или анализ на специфические IgE в сыворотке крови.
2) Следует с большой осторожностью пробовать новые продукты питания. Лучше, если вы будете делать это в домашних условиях и под присмотром родственников, которые смогут помочь в случае возникновения аллергии.
3) Готовьте пищу самостоятельно из исходных сырых продуктов. Мясо и рыбу покупайте только куском.
4) Старайтесь не использовать полуфабрикаты, консервированные продукты, майонезы и другие соусы. Вы никогда не сможете быть полностью уверены в составе приобретаемой готовой продукции.
5) Внимательно изучите состав любой готовой пищи, которую вы собираетесь съесть.
Данные рекомендации касаются и детей и взрослых. Если ваш ребенок страдает аллергией, необходимо очень внимательно следить за его рационом. Все относительно просто, пока малыш маленький и не посещает школу или детский сад. Как только ребенок подрастает и приобретает самостоятельность, контролировать его становится труднее. Необходимо объяснить ребенку, какие продукты ему можно есть, а какие нет. При этом вам следует выбрать такую форму диалога, чтобы ребенок понял, что ваши указания это не «мамочкина прихоть», а необходимость. Если «запрещенных» продуктов много имеет смысл записать их на карточку и дать ребенку с собой. Буфетчица и учителя в школе также должны иметь представления о проблеме вашего ребенка. Если вы не уверены в качестве школьных завтраков, следует готовить ребенку еду дома и давать с собой в пластиковом контейнере.
Питание во время обострений аллергических заболеваний
Как уже упоминалось, физиологической особенностью людей, страдающих любым аллергическим заболеванием является их изначальная склонность к разнообразным проявлениям аллергии. Тем более острой становится ситуация в период обострения основного заболевания, когда организм находится в состоянии гиперреактивности, в это время даже незначительный раздражитель может усилить проявления основного заболевания или манифестировать новой аллергической реакцией.
Именно поэтому, диетические рекомендации в период обострения схожи для всех заболеваний и являются достаточно строгими.
Вот приблизительный список «разрешенных» и «запрещенных» продуктов.
Исключаются:
– бульоны, острые, соленые, жареные блюда, копчености, пряности, колбасные и гастрономические изделия (вареная и копченая колбасы, сосиски, сардельки, ветчина), печень;
– рыба, икра, морепродукты;
– яйца;
– острые и плавленые сыры, мороженное, майонез, кетчуп;
– редька, редис, щавель, шпинат, томаты, болгарский перец, квашеная капуста, соленые огурцы;
– грибы, орехи;
– цитрусовые, земляника, клубника, малина, абрикосы, персики, гранаты, виноград, облепиха, киви, ананас, дыня, арбуз;
– тугоплавкие жиры и маргарин;
– газированные фруктовые напитки, квас;
– кофе, какао, шоколад;
– мед, карамель, зефир, пастила, торты, кексы (с ароматизаторами и пр.);
– жевательная резинка.
Ограничиваются:
– манная крупа, макаронные изделия, хлеб из муки высших сортов
– цельное молоко и сметана (дают только в блюдах), творог, йогурты с фруктовыми добавками;
– баранина, курица;
– морковь, репа, свекла, лук, чеснок;
– вишня, черная смородина, бананы, клюква, ежевика, отвар шиповника;
– сливочное масло.
Рекомендуются (с учетом индивидуальной переносимости):
– крупы (кроме манной);
– кисломолочные продукты (кефир, биокефир, йогурты без фруктовых добавок и пр.);
– неострые сорта сыра;
– постное мясо (говядина, свинина, кролик, индейка), специализированные мясные консервы для детского питания;
– все виды капусты, кабачки, патиссоны, светлая тыква, зелень петрушки, укропа, молодой зеленый горошек, стручковая фасоль;
– зеленые и белые яблоки, груши, светлые сорта черешни и сливы, белая и красная смородина, крыжовник;
– топленое сливочное масло, рафинированное дезодорированное растительное масло (кукурузное, подсолнечное, оливковое и др.);
– фруктоза;
– хлеб пшеничный второго сорта, хлебцы зерновые, несладкие кукурузные ирисовые палочки и хлопья.
Такую диету назначают при обострениях аллергических заболеваний на 7-10 дней, далее в соответствии с рекомендациями врача можно медленно переходить на индивидуальную гиполлергенную диету (диета, исключающая конкретные пищевые продукты, являющиеся аллергенами для конкретного пациента).
В заключении, хочется попросить всех аллергиков не относиться к диете как к мучению.
Помните, что соблюдая диетические рекомендации, вы даете себе возможность жить здоровой и полноценной жизнью несмотря на наличие аллергического заболевания.
Источник

Пищевая аллергия – это одно из наиболее распространенных аллергических состояний, обусловленное непереносимостью соединений в составе некоторых продуктов питания. Проявления заболевания разнообразны: кожные симптомы (высыпания, зуд, крапивница), нарушения функции ЖКТ (диспепсические расстройства), иногда возможны системные анафилактические реакции. Диагностика производится посредством постановки кожных аллергологических проб, изучения анамнеза и пищевого дневника больного, выполнения лабораторных анализов. Лечение заключается в элиминации провоцирующих продуктов из рациона пациента, назначении антигистаминных средств, в редких случаях – десенсибилизирующей иммунотерапии.
Общие сведения
Пищевая аллергия является самой частой аллергопатологией, что обусловлено значительным разнообразием веществ, входящих в состав продуктов питания человека. Примерно половина больных – дети в возрасте до 12 лет, у старших лиц распространенность заболевания снижается. Более частое возникновение болезни у детей объясняется контактами с новыми для организма антигенами и повышенной реактивностью в данный период жизни. В дальнейшем на большинство соединений пищи вырабатывается иммунологическая толерантность, и проявления аллергии встречаются намного реже. Существует генетическая предрасположенность к развитию данного состояния, имеющая полигенный характер. В отдельных случаях непереносимость определенных продуктов сохраняется всю жизнь и может осложняться перекрестными реакциями и иными аллергическими состояниями (к примеру, бронхиальной астмой).
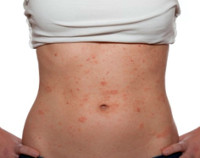
Пищевая аллергия
Причины
Большая часть случаев заболевания обусловлена гиперчувствительностью первого типа, опосредованной выделением IgE и активацией тканевых базофилов. Непосредственной причиной патологии является попадание в желудочно-кишечный тракт белковых соединений, которые распознаются иммунитетом и запускают его аномальный ответ. Выявлено огромное количество предрасполагающих к пищевой аллергии состояний и особенностей организма, часть которых характерна только для детей. Это является еще одной причиной частого развития аллергической реакции в детской популяции. Среди наиболее распространенных факторов, способствующих возникновению пищевой непереносимости, выделяют:
- Особенности аллергена. Гиперреактивность чаще вызывают антигены пищи, обладающие высокой иммуногенностью и способные без деградации преодолевать барьеры пищеварительной системы (в частности, агрессивную среду желудка). Большая часть из них содержится в коровьем молоке, рыбе, белке яиц, злаках, некоторых фруктах (клубника, цитрусовые) и орехах. Порядка 80% всех случаев заболевания обусловлено гиперчувствительностью к данным продуктам.
- Генетические факторы. Развитие непереносимости может быть обусловлено наследственными и генетическими свойствами организма. Они могут проявляться повышенным уровнем реактивности, аномальной активностью иммунитета и другими состояниями, облегчающими развитие аллергических реакций.
- Возрастные особенности ЖКТ. Возникновению аллергии на продукты способствуют наблюдаемая у детей высокая проницаемость стенок желудочно-кишечного тракта, низкая кислотность желудочного сока, нарушения состава микрофлоры кишечника. Эти условия облегчают контакт аллергена с иммунокомпетентными клетками, запускающими аллергический процесс.
На вероятность возникновения заболевания также влияет количество попавшего внутрь организма аллергена, характер кулинарной обработки продуктов, содержащих в себе провоцирующие вещества. Непереносимость продуктов может быть следствием перекрестной аллергии на пыльцу растений или бытовую пыль. Сенсибилизацию организма при этом вызывают антигены, переносимые по воздуху, но реакцию могут инициировать и продукты питания, имеющие схожие соединения в своем составе.
Патогенез
В процессе развития пищевой аллергии первоначально возникает сенсибилизация организма – она происходит при первом контакте с аллергеном. Последний распознается клетками иммунитета, которые через ряд промежуточных реакций вызывают образование иммуноглобулинов класса Е, специфичных к данному белковому соединению. Антитела такого типа обладают свойством адсорбироваться на поверхности тканевых базофилов, оставаясь там длительное время. При повторном поступлении провоцирующего антигена он связывается с IgE, которые активируют тучные клетки, вызывая их дегрануляцию с выходом гистамина. Этот биогенный амин обуславливает расширение кровеносных сосудов, отек тканей, раздражение нервных окончаний – данные изменения проявляются кожным зудом, крапивницей, диспепсическими расстройствами.
Особенностью аллергии к пищевым компонентам в младенческом возрасте является исключение этапа сенсибилизации из патогенетической цепи заболевания. Антитела против аллергена попадают в организм ребенка трансплацентарно или с грудным молоком от матери, которая страдает от непереносимости некоторых продуктов. По этой причине женщинам с аллергией особенно важно контролировать свое питание в период беременности и кормления грудью – в противном случае существует риск развития патологии у младенца. Но длительность такого состояния у детей незначительна – материнские антитела полностью элиминируются из организма через несколько недель после прекращения естественного вскармливания.
Симптомы пищевой аллергии
Клиническая картина патологии довольно разнообразна, статистически чаще регистрируются кожные симптомы, возникающие в течение 2-х часов после приема пищи. Развивается зуд, высыпания различной локализации, обычно эритематозного характера. Часть пациентов жалуется на крапивницу и иные отечные явления на поверхности кожи. В зависимости от тяжести аллергии и характера провоцирующего вещества эти симптомы могут сохраняться на протяжении нескольких часов или дней. После этого, при условии отсутствия контактов с аллергеном, кожные проявления обычно полностью и бесследно исчезают. При продолжении употребления опасного продукта аллергическая реакция регистрируется вновь, причем каждый новый эпизод характеризуется все более выраженными и тяжелыми симптомами.
Пищевая аллергия может проявляться нарушениями ЖКТ в первые часы после употребления аллергенных продуктов. Больные жалуются на боли в животе, тошноту, иногда рвоту и диарею. При особенно высокой аллергической готовности организма данные симптомы способны развиваться уже в момент приема пищи. Диспепсия сопровождается отеком слизистых оболочек полости рта, губ, поверхности языка. Иногда такой аллергический процесс приводит к заложенности носа, слезотечению, конъюнктивиту, что создает ложную картину поллиноза или непереносимости бытовой пыли.
Отдельные продукты питания (арахис, некоторые виды рыб, клубника) содержат аллергены, вызывающие сильные системные реакции – ангионевротический отек и анафилактический шок, сопровождающиеся спазмом гортани и падением артериального давления. У больных бронхиальной астмой гиперчувствительность к компонентам пищи может спровоцировать развитие приступа по механизму перекрестной аллергии. Ряд больных отмечает появление головных болей, повышенной утомляемости и слабости после употребления блюд с провоцирующими продуктами.
Осложнения
Наиболее тяжелым осложнением пищевой аллергии является анафилактический шок, вызванный массированной дегрануляцией базофилов и выделением большого количества гистамина. Он возникает при предрасположенности к непереносимости определенных продуктов или при длительном игнорировании проявлений заболевания. Продолжающееся поступление аллергена в организм приводит к постепенному нарастанию симптомов и в конечном итоге провоцирует развитие шока. Если аллергия сопровождается рвотой или диареей, то длительный контакт с антигеном может приводить к электролитным нарушениям. Среди других осложнений можно выделить возникновение перекрестной непереносимости антигенов цветочной пыльцы или бытовой пыли, инфицирование кожи в результате расчесов и повреждений.
Диагностика
Определение пищевой аллергии производится аллергологом-иммунологом, при этом важен тесный и доверительный контакт врача с пациентом или его родителями (при развитии патологии у детей). Для диагностики заболевания используют данные анамнеза, результаты лабораторных и иммунологических исследований, а также провокационных тестов. Последние следует использовать только в случае относительно низкой реактивности организма и легкости проявлений аллергии. При наличии риска системных реакций (отека Квинке или анафилактического шока) проведение исследований, предусматривающих контакт пациента с аллергеном, запрещено. Подтверждение диагноза и определение провоцирующего продукта проводят по следующему алгоритму:
- Осмотр и сбор анамнеза. Осматриваются кожные покровы больного для определения характера и выраженности высыпаний, в спорных случаях может потребоваться консультация дерматолога. Анализируется пищевой анамнез: выясняется, какие продукты употреблялись в последние дни и в каком количестве. На основе этого ограничивается круг возможных аллергенов, что облегчает дальнейшие исследования.
- Лабораторные анализы. В общем анализе крови незначительная эозинофилия определяется лишь при сильных либо неоднократных эпизодах аллергии. По показаниям микроскопическому исследованию подвергают смывы носоглотки, мазки-отпечатки с конъюнктивы – в них также обнаруживаются эозинофилы. Биохимическое исследование крови выявляет высокий уровень иммуноглобулинов классов E и G.
- Кожные аллергологические пробы. Для точного определения аллергена используют аппликационные пробы или прик-тест. При этом на кожные покровы наносят эталоны антигенов, попавших под подозрение в ходе расспроса больного. Развитие покраснения и отека является положительной реакцией и указывает на наличие непереносимости аллергена.
- Иммунологические анализы. К ним относят твердофазный иммуноферментный тест (ELISA) и радиоаллергосорбентный тест (RAST). Их проводят для определения типа провоцирующего антигена при высокой реактивности организма, когда кожные пробы исключены. Эти анализы с высокой точностью определяют наличие специфических к аллергену IgE в крови больного
Дифференциальную диагностику пищевой аллергии следует проводить с иными заболеваниями аллергического характера (поллиноз, атопический дерматит) и кожными патологиями (экзема, инфекционные поражения). При развитии диспепсических расстройств необходимо исключить риск пищевой токсикоинфекции или других болезней пищеварительной системы. Иногда симптомы, схожие с проявлениями аллергии, могут возникать из-за употребления непривычных или экзотических блюд. Обычно данные состояния самопроизвольно исчезают за несколько часов и редко возникают повторно.
Лечение пищевой аллергии
Лечебные мероприятия в практической аллергологии включают три этапа: облегчение симптомов аллергии, ускорение элиминации аллергена и предотвращение последующих контактов с ним. При непереносимости незаменимых продуктов питания используется десенсибилизирующая иммунотерапия. Важно также учитывать риск перекрестных реакций, поэтому после выявления аллергена специалист может ограничить потребление сразу ряда блюд. Их исключение из рациона надежно гарантирует отсутствие новых эпизодов пищевой аллергии. Основные этапы лечения складываются из:
- Симптоматической терапии. Применяют антигистаминные средства в различных формах выпуска – в виде таблеток, сиропов (в педиатрической практике) и назальных спреев. В большинстве случаев однократного приема препаратов данной группы достаточно для полного устранения проявлений пищевой аллергии. При более тяжелом течении специалистом может быть назначено их курсовое применение.
- Элиминации аллергена из организма. Может обеспечиваться как назначением специальной гипоаллергенной диеты, так и фармакологическими методами. В случае недавнего (несколько часов) попадания провоцирующего продукта в ЖКТ эффективны энтеросорбенты – активированный уголь, полисорб. Они связывают антигены в просвете кишечника, не позволяя им проникать в системный кровоток. Если после проникновения аллергенов прошло несколько дней, или они поступали в организм на протяжении длительного времени, то их элиминация возможна только естественным путем. Несколько ускорить ее можно инфузионной терапией или назначением диуретиков.
- Аллерген-специфической иммунотерапии (АСИТ). Этот этап лечения возможен только после полноценной диагностики патологии и точного определения провоцирующего антигена. Назначается в случае, если перечень запрещенных продуктов слишком обширен, или в него попадают незаменимые компоненты пищи. АСИТ заключается во введении постепенно повышающихся дозировок аллергена с целью выработки иммунологической толерантности к нему.
Прогноз и профилактика
Прогноз пищевой аллергии благоприятный, особенно при развитии состояния в детском возрасте – по мере роста ребенка непереносимость продуктов постепенно исчезает и практически не проявляется в дальнейшем. В случае наличия тяжелых реакций на арахис, морепродукты и некоторые фрукты довольно часто пациентам приходится пожизненно отказываться от их употребления. Кроме того, им рекомендуется иметь при себе средства для первой помощи при анафилактическом шоке (например, специальный шприц-ручку с адреналином). Профилактика сводится к ограничению использования продуктов высокого аллергического риска в детском питании и при беременности, а при наличии реакций – к их полному изъятию из рациона.
Источник

