Низкоуглеводная диета при беременности при повышенном сахаре

Питание при гестационном диабете у беременных — это основное условие лечения заболевания. Врач назначает диету, где указано, какие продукты нужно исключить, какие ограничить, а какие нужно употреблять в большом количестве. Обнаружить ГСД можно после двадцатой недели беременности.

Что такое гестационный сахарный диабет и почему он развивается
Гестационный сахарный диабет (ГСД) — это заболевание, которое появляется только у беременных женщин. При ГСД у беременной наблюдается повышенный уровень глюкозы в крови. Каких-то специфических проявлений болезни нет. Определить самостоятельно наличие проблемы невозможно, диагноз ставят только на основании ряда обследований и анализов.
Причина развития гестационного диабета — гормональные изменения, которые происходят в организме женщины при беременности. Организм будущей мамы начинает активно вырабатывать инсулин (гормон, необходимый для усвоения глюкозы). В норме, количество инсулина в крови должно увеличиться примерно в 3 раза по сравнению с показателями до беременности.
Инсулин вырабатывается поджелудочной железой. Если организм женщин не справляется с повышенной нагрузкой, железа не вырабатывает необходимое количество инсулина. В такой ситуации, с течением беременности в крови женщины копится все больше глюкозы. Потому что инсулина, который необходим для нормального обмена веществ, не хватает. Инсулина недостаточно, концентрация глюкозы растет и постепенно это приводит к развитию гестационного диабета.
Кто в зоне риска
Врачи уделяют большее внимание женщинам, которые попадают в так называемую зону риска. Развитию ГСД подвержены женщины:
- с плохой наследственностью, если у кого-то в роду наблюдались подобные проблемы;
- уже рожавшие крупного ребенка с весом больше четырех килограмм;
- женщины после 30 лет;
- женщины с лишним весом.
Как диагностируют диабет
Чтобы выявить заболевание, проводят двухчасовой тест на толерантность к глюкозе. Важно правильно подготовиться к тесту: врач выдает памятку, по которой беременная за три дня до сдачи теста сидит на углеводной диете, вечером перед анализом съедает ударную дозу углеводов, а потом 14-16 часов голодает.
Если анализ показал все признаки ГСД, врач прописывает беременной схему лечения, чтобы нормализовать и поддерживать оптимальный уровень сахара в крови. Основа лечения — строгое следование определенной диете.
Питание при повышенном сахаре при беременности
Диета при гестационном сахарном диабете предполагает исключение из рациона большого количества продуктов:
- сладкие йогурты
- все сладкие продукты (содержащие сахар, мед, сладкие напитки, мороженое);
- хлопья;
- какао;
- алкоголь;
- бобовые;
- консервы;
- копчености;
- полуфабрикаты;
- фаст-фуд и еду быстрого приготовления;
- манку, рис;
- сдобную выпечку, любые мучные продукты, макароны, белый хлеб;
- высококалорийные фрукты (дыня, груши, виноград, бананы);
- пакетированные соки;
- жирное, соленое.
Разрешается употреблять в небольшом количестве такие продукты:
- яйца (лучше без желтка);
- несдобную выпечку;
- картофель;
- сливочное масло.
Перечень продуктов и блюд которые должны входить в рацион:
- нежирная рыба;
- отварное нежирное мясо (говядина, телятина, курятина, индейка);
- зеленые овощи (морковь, свеклу, тыкву употреблять в ограниченных количествах);
- твердые сыры;
- натуральные йогурты;
- нежирный творог;
- нежирные молочные и кисломолочные продукты;
- растительные жиры в качестве заправки салатов;
- черный и серый хлеб, выпечка из муки грубого помола;
- супы на некрепком и нежирном овощном и мясном бульоне;
- низкоуглеводные овощи (капуста, баклажаны, кабачки, огурцы, патиссоны);
- из бобовых разрешены чечевица, зеленая фасоль, соя;
- грибы;
- яйца разрешаются до 3 штук в неделю в вареном виде или омлетом на пару;
- несладкие фрукты и ягоды;
- некрепкий чай без сахара, кофе с молоком, отвар шиповника.
Если у беременной нет ацидоза (расстройства кислотно-щелочного равновесия в организме), врачи могут назначить диету номер девять. Она рассчитана на снижение количество легких углеводов и общей калорийности блюд.
Примерное меню питания при гестационном сахарном диабете при беременности:
Завтрак:
- каша пшенная;
- салат из капусты;
- несладкий чай или напиток из цикория.
- творог;
- несладкий компот из фруктов.
- отварное мясо;
- щи из свежей или квашеной капусты;
- капуста тушеная;
- чай или овощной сок.
- яблоко;
- натуральный йогурт;
- рыба на пару;
- овощное рагу;
- отрубное печенье.
Перед сном можно выпить простоквашу.
Еще один вариант меню на день:
Завтрак:
- сыр;
- хлеб с отрубями;
- кофе с молоком или чай.
- омлет на пару (можно приготовить с овощами);
- отвар из шиповника.
- овощной суп;
- котлеты из курицы или индейки;
- компот.
- хлебец с отрубями, несдобная выпечка;
- несладкий чай.
- отварная или приготовленная на пару рыба;
- салат из овощей;
- хлеб отрубной;
- сок.
Перед сном можно выпить кефир.
Еще несколько вариантов меню при гестационном диабете:
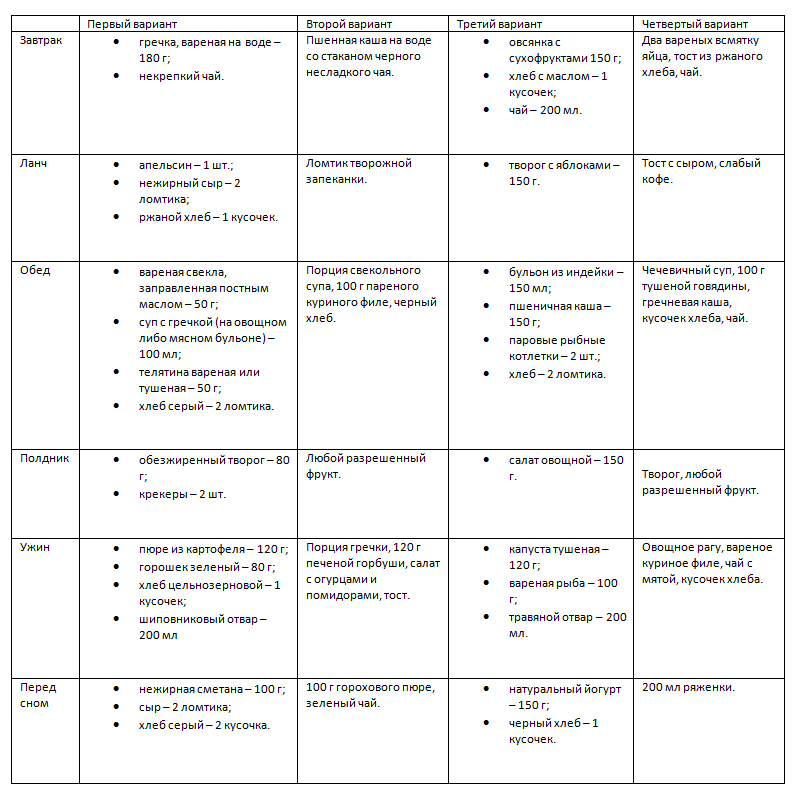
Рекомендации
Врачи рекомендуют придерживаться ряда правил питания. Они несложные, но очень важны для нормализации состояния беременной. Рекомендации специалистов:
- Исключить из рациона запрещенные продукты. Готовить пищу только из разрешенного списка.
- Стараться питаться разнообразно, готовя блюда из продуктов, допустимых при болезни. Организм должен получать витамины и микроэлементы для полноценного развития малыша и хорошего самочувствия будущей мамы.
- Пить больше жидкости, предпочтение отдавать обычной чистой воде.
- Ограничить жирное и жареное, пищу отваривать, готовить на пару, запекать.
- Не переедать — это приводит к резким скачкам глюкозы.
- Стараться есть по режиму: дробно, небольшими порциями, несколько раз в день (5-6). Голодать нельзя.
- Контролировать уровень сахара в крови (купить портативный глюкометр).
В рационе должно быть достаточно питательных веществ, продуктов с высоким содержанием витамина С и витаминов группы В. Основные приемы пищи полезно разнообразить салатами, заправленными оливковым маслом.
Иногда соблюдение диеты достаточно для поддержания здоровья, но в некоторых случаях врачи назначают медицинские препараты. В большинстве случаев, развившийся на фоне беременности диабет проходит после рождения ребеночка. Если вам поставили подобный диагноз, не нужно волноваться и паниковать: соблюдайте диету, назначения лечащего врача, следите за уровнем сахара в крови. Внимательное и бережное отношение к своему здоровью вместе с квалифицированной помощью врачей поможет преодолеть это непростое заболевание.
Источник

Иногда во время протекания беременности у женщин повышается содержание глюкозы в крови, и начинается сахарный диабет. Называется такое явление гестационным диабетом.
Практически всегда у беременных женщин количество глюкозы в крови увеличивается только после принятия пищи. Одновременно с эффективной терапией, специальная диета беременных при повышенном сахаре назначается доктором и должна неукоснительно соблюдаться.
Правильное питание беременной при повышенном сахаре в крови станет лучшей профилактикой возможных осложнений: чрезмерно крупный плод, гипоксия. Диета поможет поддерживать содержание сахара на допустимом уровне до самых родов. После родов уровень сахара понижается до нужной отметки и стабилизируется окончательно. Итак, как и чем снизить сахар в крови при беременности?
Причина гипергликемии
 Поджелудочная железа несет ответственность за выработку гормона инсулина. Во время протекания беременности нагрузка на нее увеличивается.
Поджелудочная железа несет ответственность за выработку гормона инсулина. Во время протекания беременности нагрузка на нее увеличивается.
Не справляясь с нагрузкой, железа не успевает обеспечить организм необходимым количеством инсулина, что влечет повышение уровня глюкозы выше максимально допустимой отметки.
Плацента выделяет гормон, который имеет противоположное инсулину воздействие, увеличивая содержание глюкозы в крови. Это также становится фактором для развития патологии.
Переизбыток глюкозы провоцирует нарушение обменных функций организма. Проникая через плаценту в кровь плода, она увеличивает нагрузку и на поджелудочную железу плода. Поджелудочная железа плода работает на износ, выделяя излишки инсулина. Это приводит к повышенной усвояемости глюкозы, преобразуя ее в жир. От этого плод ощутимо набирает вес.
 Ускорение обмена веществ подразумевает потребление большего количества кислорода.
Ускорение обмена веществ подразумевает потребление большего количества кислорода.
Так как поступление его ограничено, это становится причиной гипоксии плода.
Если рассматривать беременность при сахарном диабете 1 типа, отзывы врачей свидетельствуют, чтобы без осложнений родить здорового малыша, следует пройти обследование в медицинском учреждении при первых признаках недуга.
Своевременное и грамотное лечение гарантирует успешное избавление от возникшей патологии.
Факторы-провокаторы
Из 100 беременных женщин, 10 человек сталкиваются с проблемой повышения содержания глюкозы в крови.
 Гестационный диабет оккупирует будущих мам с такими особенностями:
Гестационный диабет оккупирует будущих мам с такими особенностями:
- ожирение;
- наличие сахара в урине;
- повышенный сахар в предыдущую беременность;
- сахарный диабет у родственников;
- синдром поликистозных яичников;
- возраст старше 25 лет.
Случается так, что женщина даже не догадывается о наличии у нее гестационного диабета, который в легкой форме не имеет симптомов. Поэтому следует своевременно сдавать анализ крови на сахар. Если сахар в крови повышен, лечащий врач назначает дополнительное, более детальное обследование. Оно заключается в определении уровня сахара после приема 200 мл воды с содержанием глюкозы.
Нередко при повышении глюкозы, беременных беспокоят такие симптомы:

- постоянная сухость во рту;
- практически неутоляемая жажда;
- частая потребность помочиться;
- увеличение объемов выделяемой урины;
- голод в любое время суток;
- ухудшение зрительных функций;
- снижение массы тела;
- общая слабость, утомляемость;
- зуд слизистых оболочек.
Даже если о себе заявил один из перечисленных выше симптомов, следует немедленно рассказать об этом врачу.
Следует помнить, что раннее определение патологии и своевременно предпринятое лечение – основные составляющие нормального протекания беременности и появления здорового потомства.
Диета для беременных при повышенном сахаре в крови
Лечение диабета у беременных направлено на поддержание допустимого уровня сахара, независимо от времени приема пищи.
 Как понизить глюкозу в крови при беременности:
Как понизить глюкозу в крови при беременности:
- отказаться от вредной пищи, перейдя на здоровое питание;
- есть не реже 5 раз в сутки, чтобы избежать скачков сахара;
- отдавать предпочтение низкокалорийным продуктам;
- употреблять сладости, но в минимальных дозах;
- соблюдать баланс БЖУ и не переедать.
Углеводы являются основой питания беременных при повышенном сахаре. Они подразделяются на простые и сложные. Употребление простых углеводов нужно свести к минимуму, т.к. в них содержится фруктоза и глюкоза, повышающие содержание сахара в крови. Сюда можно отнести продукты пчеловодства и практически все виды фруктов.
Необходимы для каждодневного рациона сложные углеводы. Попадая в организм, они затормаживают процесс повышения сахара в крови. Прием пищи обязательно должен вмещать в себя блюда с достаточным содержанием сложных углеводов.

Продукты с преобладанием белка в составе
Для нормального самочувствия организму необходимы белки, которые содержатся во многих продуктах. Особое внимание при повышенном сахаре следует уделить молочной продукции с минимальным % жирности. Рекомендуется употреблять в пищу жиры растительного происхождения (до 30 г в сутки). В мясе и рыбе отдать предпочтение нежирным сортам, сведя к минимуму поступление жира животного происхождения в организм.
Диета при повышенном сахаре в крови у беременных должна быть составлена так, чтобы минимизировать потребление простых углеводов, с таким соотношением БЖУ:
- сложные углеводы – 50% от всей пищи;
- белки и жиры – оставшиеся 50%.
Чтобы рассчитать необходимое количество суточных калорий, следует обратиться к специалисту-диетологу. Он же окажет помощь в составлении меню на неделю.
Перечень разрешенных при повышенном сахаре продуктов:

- ржаной, отрубной, цельнозерновой хлеб;
- супы, сваренные на овощном бульоне, следует принимать в пищу регулярно;
- супы на бульоне из постного мяса или рыбы;
- мясо, рыба и птица нежирных сортов;
- гарниры из отварных или печеных овощей, салаты;
- свежая зелень: петрушка, укроп, шпинат, базилик и т.д.;
- гарниры из круп в умеренных количествах;
- омлет из 1 яйца в сутки или яйцо сваренное всмятку;
- фрукты и ягоды в сыром виде или в виде морсов, компотов без добавления сахара: цитрусовые, клюква, смородина, клубника, яблоки «антоновка»;
- молочные продукты с минимальной жирностью. Допускается употреблять свежими или в виде сырников и пудингов. От сметаны, жирных сливок и сыра лучше воздержаться;
- неострые соусы на овощном бульоне с кореньями, паста из томатов;
- из напитков следует отдать предпочтение чаю с молоком, морсам из кислых фруктов, томатов или ягод. В сутки можно выпивать около 1.5 литров жидкости.
Под строжайшим запретом следующие продукты:

- кондитерские изделия и сдобная выпечка;
- шоколад и мороженое;
- сахар, варенье и джем;
- животные жиры;
- копчения, пряности, маринады;
- острые приправы и алкоголь;
- фрукты с большим содержанием простого белка;
- изюм и сухофрукты.
Мед можно использовать в качестве подсластителя, не превышая дозировку – по 1 ч. лож два раза в сутки.
Примерное меню на один день
Примерною меню при высоком сахаре для беременной:
- завтрак: чай с молоком,хлопья овсяные с 1 ч. л. меда и половиной яблока;
- второй завтрак: салат из помидора с зеленью, омлет из одного яйца, кусочек ржаного хлеба;
- обед: каша гречневая, салат из тертой моркови, кусочек приготовленной на пару рыбы (минтай или хек), апельсин;
- полдник: запеканка из обезжиренного творога, морс из клюквы;
- ужин: кусочек цельнозернового хлеба, стакан обезжиренного кефира с рубленной зеленью.
Чтобы достичь максимального эффекта употреблять только продукты, снижающие сахар в крови при беременности, мало. В лечении будущей маме следует регулярно осуществлять прогулки на свежем воздухе. Если во время таких прогулок выполнять несложные физические упражнения, приток кислорода в кровь возрастет, избавив плод от кислородного голодания. Даже обыкновенная ходьба или плавание в бассейне способны понизить уровень сахара, поспособствовав выработке инсулина.
Полезное видео
Продукты, снижающие сахар в крови при диабете у беременных:
Своевременно предпринятое грамотное лечение, правильное питание и физическая активность помогут будущей маме снизить уровень глюкозы в крови. Главное помнить, что, готовясь стать матерью, женщина несет ответственность не только за себя, но и за жизнь будущего ребенка, и исключить возможность самолечения.
Источник
Может кому пригодится эта история… Мне бы пригодилась в своё время. Главное что нужно помнить, ничего критичного не случилось и бояться вовсе не следует!
Всё началось уже с первого анализа крови (биохимия) при постановке на учёт в ЖК примерно на 10 неделе: глюкоза натощак 6,0. Гинеколог велела пересдать глюкозу, повторно натощак 5,9. Потом я узнала, что для беременных нормы сахаров ниже, чем просто для взрослого человека, и составляют натощак ДО 5,1, через час после еды ДО 7,0, и вроде установлены ВОЗом как безопасные по результатам многолетних исследований на эту тему.
Итак, гинеколог направила меня на консультацию к эндокринологу, отметив, что сахар высокий, есть риск ГСД. Ранее на сахар я не жаловалась, но наследственность отягощённая, у обоих родителей диабет 2 типа.
Чтобы попасть в районную поликлинику к эндокринологу нужно было сначала попасть на приём к терапевту. Работающему человеку ЕМИАС в помощь, но запись к нему на удобное время за 2 недели…
Терапевт “открыла коридор”, но запись к эндокринологу также получилась за 2 недели…
Т.о. примерно через месяц удалось попасть ко врачу-специалисту. На приёме выяснилось, что эндокринологи в районной поликлинике сами не обладают полномочиями поставить диагноз ГСД, только под вопросом, а для уточнения диагноза направляют в единственное (!) в МСК мед.учреждение такого профиля – ЖК при ГКБ N1 им.Пирогова, при 25 РД.
Чтобы попасть туда на приём потребовался ещё почти месяц, полторы недели чтобы дозвониться и записаться, и пара недель дождаться очереди…
В итоге примерно на 16-18 неделе я получила подтверждение диагноза ГСД (это всё по двум анализам, которые были сданы в самом начале, больше ничего к тому моменту не пересдавала, глюкозотолерантный тест мне не делали). Рекомендована низкоуглеводная диета, дневник питания, контроль гликемии натощак и до+после еды, анализы (гликированный гемоглобин) и повторная явка через 2 недели… Забегая вперёд отмечу, что с этого момента и на протяжении всей беременности я наблюдалась у эндокринолога в ЖК при 25 РД, явки раз в 10-15 дней.
Сама эпопея вымотала прилично, отсюда было некоторое недоверие к диагнозу. Тем более что меня ведь ничего не беспокоило! И ела я всё что хотела, первое время особенно тянуло на сладкую газировку…
Приобрели глюкометр. Первые же самостоятельные измерения сахара показали, что он действительно высок. Смирилась что диагноз верный, но было состояние растерянности, страха за себя и малыша, и куча вопросов: а что дальше, чем это опасно, почему я – ведь никогда не жаловалась, и т.д, и т.п… Перечитала много информации про диабет, выяснила, что жить с ним можно, и даже весьма не плохо, просто придётся поменять привычки питания. А малышка, которую я ждала, стала для этого мощным стимулом, ведь на кону было её здоровье!
Дальше был почти месяц упорной борьбы с сахарами посредством соблюдения строгой диеты, удалось добиться хороших показателей дневного сахара и после еды не выше 7,0, а вот утренний (тощаковый) сахар твёрдо стоял на значениях 5,5-6,0. При этом через пару часов после сна он падал, и даже перед завтраком был уже 4,8-5,3… Конечно бывали моменты, когда очень хотелось вкусняшку, тогда диету я могла нарушить… Но никогда не нарушала критично. И потом, изредка баловать себя тоже нужно, думаю что эндорфины мамы полезнее малышу чем постоянный стресс из-за ограничений питания. Кстати, у всех разная реакция на одни и те же углеводы… У меня сахар повышали и цельнозерновой хлеб (если ела больше 1 куска за приём), и каши на воде (все крупы и овсянка), и молоко, и почти все фрукты (если ела как десерт). Фрукты для меня было самое обидное… Можно было есть только 1 яблоко или 1 грушу в отдельный приём пищи, как второй завтрак или полдник… Ну и естественно никаких “быстрых”, т.е. легкоусваиваемых углеводов: сахара, сладких блюд, выпечки, соков, десертов и т.д. Удивило то, что творог средней и высокой жирности повышал сахар меньше, чем обезжиренный, хотя всё логично, он легче переваривается…
Вообще рацион питания стал состоять из овощей и белка, углеводы ела в минимальных количествах, ведь совсем без них нельзя, могут появиться кетоны в моче… Главное правило, которое спасало при приёме пищи: начинать с овощей. Тогда сахар повышается меньше, чем если эти же овощи съесть в середине или конце трапезы. Например, если обед начинала с тёртой морковки, а не с супа, то сахар был ниже почти на 0,5 чем если начать с супа, и так было всегда, с любыми сырыми овощами. Огурцы, помидоры и листовой салат стали постоянными жителями нашего холодильника.
Утренний сахар снизить диетой не удалось, он так и держался на уровне 5,6-6,0, и примерно на 22-23 неделе эндокринолог назначила инсулин левемир. Это “длинный” инсулин, с долгим периодом усваивания оргагизмом, который нужно колоть. Он не переходит по плаценте и не опасен для ребёнка, никакие диабетические таблетки беременным нельзя. Сказать что я боялась начинать его колоть – ничего не сказать, это был шок… Но нужно было как-то снижать (компенсировать) уровень моего утреннего сахара!
Здесь хочу сделать отступление и пояснить чем вообще опасен этот ГСД , как я поняла для себя.
Не даром он гестационный, т.е.возникающий (или впервые выявленный) в период беременности (гестации) – видимо виновата плацента и меняющийся на фоне беременности гормональный фон. В первой половине беременности опасность в том, что из-за повышенных сахаров мамы создаётся благоприятная среда для избыточного набора веса малышом. Крупных малышей и рожать труднее, и рисков для их здоровья больше. А во второй половине беременности, когда начинают функционировать органы у ребёночка, добавляется повышенная нагрузка на поджелудочную железу малыша, она начинает усиленно вырабатывать инсулин, с которым не справляется поджелудочная железа мамы. “Привыкая” работать за двоих, возникает риск гипокликемической комы сразу после рождения ребёнка, ведь его железа, справляясь с сахарами от мамы, вырабатывает инсулин в повышенном объёме, быстро весь собственный сахар переработает и может случиться резкое падение уровня сахара в крови вплоть до комы. Всякими нехорошестями для малыша это опасно и в дальнейшем, в частности, нарушениями в работе поджелудочной и диабетом. Принимая это всё во внимание, вопроса о том колоть или не колоть для меня не стояло, но было страшно…
Итак, назначенный левемир выдали бесплатно по месту жительства в районной поликлинике, после посещения районного эндокринолога.
Дозировку тоже подобрали не сразу, недели полторы ушло, начав с 8 единиц один раз в день вечером, и постепенно дойдя до 12 единиц. Сахар стал по утрам 4,9-5,1.
Форма выпуска лекарства (шприц-ручка) очень удобна, одноразовую тоненькую иголочку накрутила, нужную дозировку отмерила и сама подкожно вводишь в кожную складку (защип кожи двумя пальцами). Это только звучит страшно, на деле оказалось не больно вовсе и без крови. Обычно уколы делают в бедро (боковая поверхность) или живот. У меня на бёдрах, видимо, жира больше, поэтому иногда в жировую ткань лекарство попадало, оттуда рассасывалось дольше и утренний сахар мог быть выше, поэтому мне больше нравилось колоть в живот. При этом диета соблюдалась как и раньше.
Так продолжалось примерно до 30-32 недели, я привыкла и немного расслабилась, стала чаще баловать себя вкусняшками, уже зная что главное не злоупотреблять. И тут цифры утреннего сахара и после еды потихоньку поползли вверх.. Правда после еды увеличение было не критичное, до 7,5 максимум, однократно до 8,5 при нарушении диеты. Отмечу, что по плаценте, т.е. к ребёнку, переходит сахар выше 7,6 по-моему, или даже ещё выше.
Т.к. я с самого начала вела дневник гликемии (к этому времени с разрешения эндокринолога уже не записывая что кушаю, а просто отмечая сахар натощак и после еды), на основании этих показателей эндокринолог в ЖК при 25 РД назначила мне увеличение дозы левемира, сначала до 15 ед, затем до 17, а также назначила новорапид (это “быстрый” инсулин, колят на еду непосредственно перед приёмом пищи). При этом из объяснений я поняла что связан рост уровня сахара с ростом плаценты и дальнейшей перестройкой гормонального фона…
Получила новорапид в поликлинике, но стала стараться не нарушать диету, и уровень сахара после еды уже не повышался. Но новорапид пригодился: когда становилось невтерпёж и хотелось сладкого, можно было это себе позволить, предварительно сделав укол, 5-7 единиц, и сахар не повышался выше 7. Забегая вперёд скажу, что новорапид пригодился и в роддоме, т.к.больничная еда была совсем без свежих овощей и сождержала много “быстрых” углеводов, а в роддоме я лежала долго и нужно было чем-то питаться))).
Утренний сахар тоже удерживался на уровне 4,8-5,1 вплоть до самой гспитализации в РД, которая у беременных с ГСД предусмотрена на 39 неделе, т.е. заранее, для проведения обследований и выбора верной тактики родов.
В МСК только 2 роддома, где рожают диабетики, это 29 и 25. Я остановила выбор на 25, отчасти из-за того что наблюдалась в ЖК при нём, отчасти потому, что по отзывам в нём одна из лучших детских реанимаций, у меня же настолько врезались в память слова о риске гипокликемической комы у малыша после родов, что несмотря на мои скомпенсированные сахара рисковать не хотелось.
В итоге по направлению эндокринолога из ЖК при 25 РД я легла в РД на плановую госпитализацию на 39 неделе, взяв с собой все инсулины и глюкометр, продолжая измерять сахар и делать уколы. История пребывания в роддоме это уже отдельная история про роды, скажу лишь, что в выборе роддома не разочаровалась, сахара даже чуть снизились (думаю из-за режима, т.к.дома кушала нерегулярно, ужинала зачастую поздно, а в РД ужин был в 18.00 или раньше, к 22 часам уже начинала готовиться ко сну и в 23 как правило лежала, т.к.делать там особо нечего было по вечерам, штудировала интернет и готовилась к родам).
В итоге родила сама (со стимуляцией), девочка, рост 56, вес 3660, вовсе не крупная как мне говорили по узи. Сахара в процессе родов у меня были в норме, после родов и у меня и у малышки тоже сахар в норме и сейчас всё хорошо.
После родов сразу перестаёшь колоть инсулин, и прямо в роддоме я стала понемногу кушать быстрые углеводы, уж очень по ним соскучилась (сначала чай с сахаром, кашу на молоке, кусочек хлеба с маслом, потом муж привёз зефир, галеты и т.п.). Сахар у меня не повышался! Это было так странно, ведь до этого на любой кусок белого хлеба нужно было подкалывать инсулин… Вот уж не думала, что сразу после родов (как не станет плаценты) мои сахара сразу придут в норму, а цифры стали чуть ли не лучше чем были на инсулине: натощак до 5, после еды до 6,5. Кстати, для родильниц нормы сахара уже другие: натощак до 6,0, после еды через 2 часа до 7,8. Называется, почувствуйте разницу)))
Ну и как бонус: за время беременности я набрала всего 7 кг, и после родов похудела на 10 кг относительно веса до беременности. Я девушка крупная, и это оказалось весьма неплохо)))
Что хочу сказать в заключении: теперь я знаю что бояться не нужно, нужно собрать волю в кулак, соблюдать диету, слушать что говорят врачи, прислушиваясь к собственным ощущениям, а главное – каждую минуту помнить ради чего и кого ты всё это делаешь. Для меня здоровье малышки было настолько мощным стимулом, что сильного дискомфорта от ГСД и связанных с ним ограничений я не испытывала. Конечно много обследований, узи, диета, анализы, уколы и прочее, но воспринимаешь это как должное. Хорошо, что у меня был полис ОМС, иначе сложно представить итоговую стоимость всех анализов и консультаций…
Да, ещё обязательно надо верить в то, что всё будет хорошо, ведь мысль материальна!)
Источник
