Хронический гастродуоденит симптомы и лечение диета
Гастродуоденит – это воспалительный процесс слизистой оболочки желудка и двенадцатиперстной кишки. Заболевание может развиваться в острой и хронической форме.
Диета при гастродуодените – важный компонент терапии данного заболевания.
Необходимость соблюдения диеты при гастродуодените
Диета при гастродуодените требуется в обязательном порядке, поскольку употребление отдельных продуктов может отрицательно сказываться на состоянии пораженных слизистых желудка и двенадцатиперстной кишки, что усугубляет заболевание.
Питание при гастродуодените подбирают индивидуально в каждом конкретном случае. Выбор рациона для больного зависит от того, в какой форме протекает заболевание, а также от наличия сопутствующих патологий.
При выявлении симптомов заболевания лечение воспалительного процесса у взрослых должно происходить с обязательным применением диеты, что обусловлено следующими факторами:
- некоторые виды продуктов вызывают химическое раздражение желудка (копчености, жирная пища, сырые овощи);
- употребление раздражающих продуктов на фоне прогрессирования патологии может стать причиной образования язвы или развития злокачественной опухоли;
- кушать при гастродуодените допустимо пищу в измельченном виде, что облегчает процесс ее переваривания. Твердые куски, поступающие в пищевод, могут дополнительно травмировать пораженные слизистые оболочки.
Общими принципами питания при гастродуодените являются следующие:
- приемы пищи должны быть регулярными и осуществляться в одно время, через равные промежутки времени;
- кушать необходимо небольшими порциями. Ни в коем случае нельзя допускать переедания;
- нельзя кушать еду в холодном или горячем виде. Она должна быть теплой;
- правильное питание при разных формах гастродуоденита подразумевает приготовление еды путем отваривания, тушения, запекания;
- приемы пищи должны быть частыми – до 5-6 раз в день.
Меню при гастродуодените составляется врачом после определения того, в какой форме протекает заболевание у пациента.
Выбор подходящей диеты
Соблюдение диеты является обязательным элементом лечебного процесса при любой форме этого заболевания.
Острая форма гастродуоденита предполагает соблюдение строжайшей диеты. В течение первых нескольких дней после проявления признаков заболевания рекомендовано голодание.
При этом больной должен пить достаточно воды, чтобы не допустить обезвоживания организма (не менее 2 литров чистой воды ежедневно).
В стадии обострения болезни следует придерживаться диеты под номером 1 либо ее разновидностей. Общая суточная энергетическая ценность в этом случае составляет 1800 ккал.
Основной принцип диетического питания в данном случае:
- снижение количества углеводов;
- употребление соли должно быть ограничено до 6-8 г в сутки.
После стадии обострения специалист пересматривает режим питания больного.
В случае хронического гастродуоденита диета предполагает регулярное обеспечение организма обильным питьем, исключение всех продуктов, которые раздражают слизистые желудка, употребление пищи, приготовленной методом запекания или отваривания.
Гастродуоденит с повышенной и пониженной кислотностью требует организации дробного питания. В первом случае допускается употребление молочных продуктов, каш, рыбы, вторичных нежирных бульонов. Запрещены кислые продукты, копчености и консервация.
Внимания также требует вопрос о том, как питаться при гастродуодените с пониженной кислотностью.
Основу питания составляют супы на нежирных бульонах, разваренные крупяные гарниры, сладкие фрукты и ягоды, кисломолочные напитки (ряженка, кефир). Запрещены бобовые, сухофрукты.
При гастродуодените с пониженной кислотностью снижают потребление соли.
При диагнозе «эрозивный гастродуоденит» показано продолжительное голодание, а также соблюдение диет под номерами 1, 1А и 1Б. Важно употреблять животные жиры в строго дозированных количествах.
При атрофической форме заболевания показано питание по принципам диеты №2. В этом случае важно учитывать, что жидкая и твердая пища должны употребляться отдельно.
Особенности питания при поверхностном гастродуодените
При указанной форме заболевания также необходим особый режим питания. Диета при поверхностном гастродуодените строится на следующих принципах:
- потребление обезжиренных кисломолочных продуктов (творога, кефира, молока);
- включение в рацион отварных свеклы, картофеля, моркови;
- потребление отварного либо приготовленного на пару мяса кролика, курицы, а также рыбы – хека, горбуши;
- обеспечение обильного питья. Рекомендуется пить минеральные воды, компоты.
Число приемов пищи – 5-6 раз в день.
Особенности разных диетических столов
Диета при гастродуодените предусматривает соблюдение особых систем, или «столов».
При обострении заболевания рекомендуется придерживаться меню стола № 1. Она предусматривает следующие принципы:
- основу рациона составляют перетертые блюда, приготовленные методом отваривания в воде или на пару;
- питаться нужно небольшими порциями, до 6 раз в день, при этом последний прием пищи должен осуществляться перед сном. Это – стакан нежирного кефира либо молока;
- допустимо употребление нежирного мяса, проваренного картофеля, моркови, меда, зефира.
Диета №1 при гастродуодените запрещает употребление жаренных или сваренных вкрутую яиц, грубых вид круп, консервированных и маринованных овощей.
Соблюдение стола № 5 предусматривает употребление вареных и приготовленных на пару блюд. Количество соли можно увеличить до 10 г в день (при обострении эта доза составляет до 6 г).
Согласно диете 5 при гастродуодените, холодные блюда есть нельзя, но можно кушать более горячие (с температурой до 60 градусов).
Лечебное питание по столу номер 5 предусматривает употребление черствого хлеба, овощных супов (не обязательно в перетертом виде), мяса рыбы и курицы, обезжиренных молочных продуктов.
Нельзя кушать бобовые, кислые первые блюда (борщ, щи), сладости, кулинарные жиры.
Какие продукты можно есть
При острой и хронической формах гастродуоденита можно употреблять:
- сухари, черствый хлеб;
- овощные супы в протертом виде (при периодах обострения) или с цельными кусочками овощей (при хроническом течении);
- блюда из фарша (не жаренные);
- вареные субпродукты;
- нежирный творог;
- омлеты на пару;
- брокколи;
- молочные сардельки (без сала);
- фруктовые желе или кисели домашнего приготовления;
- некрепкие чай и кофе;
- отвар шиповника.
Запрещенные и нежелательные продукты
Диетический стол при гастродуодените подразумевает отказ от таких продуктов, как:
- свежий хлеб;
- копчености;
- консервы;
- кислые фрукты и овощи, а также ягоды;
- горчица;
- бобовые;
- грубые крупы с высоким содержанием клетчатки (перловая, пшенная);
- маринованные, квашенные, консервированные овощи.
Нежелательно кушать (пить):
- крепкие бульоны (в том числе – овощные и грибные);
- крепкий кофе, чай;
- газированные напитки;
- шоколад;
- мороженое;
- шпинат;
- белокочанную капусту.
Примерное меню для пациентов с гастродуоденитом
Меню на неделю может выглядеть следующим образом:
Понедельник. На завтрак можно приготовить рисовую кашу на молоке пополам с водой и запеченное яблоко с творогом. На обед – суп из овощей и тефтели паровые. Для ужина приготовить гречку с отварной рыбой.
Вторник. Завтрак – овсянка на молоке, кисель из ягод. Обед – отварной рис и вареное мясо, отвар шиповника или заваренный цикорий. Ужин – пюре овощное, стакан некрепкого чая.
Среда. Завтрак – нежирный творог, чай или кисель фруктовый. Обед – мясное суфле запеченное. Ужин – гречневая каша с постным мясом.
Четверг. Завтрак – манная каша и обезжиренный творог. Обед – суп с геркулесом, паровая котлета. Ужин – рисовый пудинг, сухарики.
Пятница. Завтрак – запеканка из творога, банан, чай. Обед – рисовый суп, овощное пюре, котлета на пару. Ужин – фруктовый салат, запеканка рисово-молочная.
Суббота. Завтрак – каша из овсянки, запеченное яблоко. Обед – суп с гречкой, овощное пюре, постное отварное мясо. Ужин – тушеные овощи, рыба запеченная.
Воскресенье. Завтрак – творог с клубникой, обед – рисовая каша и кисель, ужин – пюре овощное и отварное мясо.
Рецепты
Рецепты блюд, которые можно приготовить при этом заболевании, разнообразны. Приготовить можно такие блюда:
Фрикадельки. Для их приготовления взять мясо разрешенного сорта (курица, постная свинина), перемолоть в фарш. На 500 г готового фарша взять 250 г отварного и протертого риса, смешать с небольшим количеством молока. Из этого состава сформировать шарики, отварить их в слегка подсоленной воде;
Тушеная рыба. При гастродуодените полезно кушать нежирные сорта рыбы. Для этого блюда нужно взять такие сорта, как хек, минтай, треска. После обработки и нарезки рыбы на порционные куски слегка посолить ее. Выложить на дно кастрюли, залить овощным бульоном, сверху выложить нарезанные кружками сельдерей и морковь. Тушить рыбу около 30 минут под закрытой крышкой;
Печеные яблоки. При гастродуодените запрещено употреблять кондитерские изделия, но такой десерт можно кушать всем больным. Для приготовления взять несколько яблок кисло-сладкого сорта, вырезать сердцевину, выложить внутрь немного творога, смешанного с небольшим количеством сахара, или варенья. Поставить в духовку, готовить до появления румяной кожицы.
Симптомы и лечение гастродуоденита у взрослых – актуальный вопрос, так как от этого заболевания страдают многие. Коррекция рациона – неотъемлемый компонент комплексной терапии. Меню для больного подбирают, исходя из степени развития патологического процесса, а также стадии, на которой он находится.
Источник
Что такое гастродуоденит?
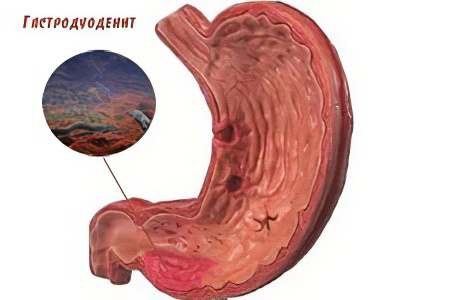
Гастродуоденит – воспаление слизистой оболочки желудка и двенадцатиперстной кишки. По сути, это более тяжелая форма гастрита, при которой патологический процесс переходит на низлежащий орган – двенадцатиперстную кишку, что чревато усугублением нарушений пищеварения.
Чаще всего гастродуоденит диагностируется в возрастной категории 30-35 лет, а его симптоматика больше похожа на проявления язвенной болезни, нежели гастрита.
Гастродуоденит разделяют на острый (кратковременные, недавно появившиеся сильные боли) и хронический (систематические ноющие боли в верхней части живота). При хроническом гастродуодените происходят масштабные нарушения секреторных и моторно-эвакуаторных функций с последующей полной перестройкой слизистой оболочки желудка.
Содержание:
- Чем гастродуоденит отличается от гастрита?
- Причины гастродуоденита
- Симптомы гастродуоденита
- Формы гастродуоденита
- Методы диагностики
- Лечение гастродуоденита
- Что рекомендуется есть при гастродуодените?
- Список препаратов для лечения гастродуоденита
Чем гастродуоденит отличается от гастрита?
Значительных отличий между этими патологиями нет: и гастрит, и гастродуоденит являются воспалительными заболеваниями желудочно-кишечного тракта. Единственная разница – у гастродуоденита ареал поражения слизистой оболочки шире, чем у гастрита, он захватывает еще и 12-перстную кишку. Возможная причина развития гастродуоденита, гастрита и язвы желудка – заражение бактерией Хеликобактер пилори. Диагностика и схема лечения этих заболеваний практически не отличается друг от друга.
Причины гастродуоденита

Выделяют эндогенные и экзогенные причины развития гастродуоденита. При повышенном кислотообразовании и малой продукции слизи, нарушении гормональной регуляции секреции развивается эндогенный гастродуоденит. Также вызвать развитие гастродуоденита могут заболевания печени и желчных путей, сбои в работе эндокринной системы.
К экзогенным факторам развития относят физические – например, употребление острой, холодной или горячей пищи, воздействие химических препаратов (пестицидов). Немаловажное значение имеет и проникновение в пищеварительный тракт бактерии Helicobacter pylori.
К основным причинам гастродуоденита можно отнести:
Скудное или же очень жирное и острое питание;
Несоблюдение режима приема пищи, еда всухомятку;
Различные стрессы, психологическое давление;
Заражение Helicobacter pylori;
Инфекции, которые развивались в полости рта и глотке;
В последнее время подмечено, что причинами поверхностного гастродуоденита может быть генетическая предрасположенность к таким заболеваниям.
Кроме того, различают острую и хроническую формы гастродуоденита, когда периоды ремиссии чередуются с обострениями.
Причины развития острой формы гастродуоденита:
Токсическое воздействие химических веществ и испорченной пищи, раздражающее слизистую желудка и кишечника;
Употребление острых специй и приправ;
Высокая концентрация остаточных пестицидов в продуктах питания;
Осложнения кишечных инфекций и хронических соматических заболеваний;
Повышенное продуцирование в желудке соляной кислоты в сочетании со снижением защитных свойств слизистой оболочки, протекающее на фоне стресса и нарушения режима питания.
Примерно 65-70% случаев гастродуоденита – это хроническая форма патологии.
Причины хронического гастродуоденита:
Наследственность;
Заражение Helicobacter pylori;
Осложнение острого гастродуоденита;
Пребывание в режиме постоянного стресса;
Неполноценное питание с дефицитом белка, витаминов и микроэлементов;
Нарушение режима питания;
Заболевания других органов ЖКТ (кишечника, поджелудочной железы, желчного пузыря);
Осложнения соматических заболеваний (аутоиммунных и эндокринных патологий, болезней крови, печеночная и почечная недостаточность);
Побочные действия препаратов (НПВС, глюкокортикостероиды) на фоне длительного приема;
Курение и алкоголизм.
Каждый случай гастродуоденита может иметь не одну, а несколько причин своего появления. Несколько десятилетий назад, после открытия в 1983 году бактерии Helicobacter pylori, подходы к определению этиологии этого заболевания кардинально изменились.
Жгутики активных штаммов патогенной бактерии способны проникать сквозь поврежденный ею эпителий слизистой желудка и кишечника, а ее ферменты расщепляют белки оболочки. Выделяемая Helicobacter pylori уреаза нарушает микроциркуляцию в тканях ЖКТ, ионы соляной кислоты повреждают капилляры кровеносных сосудов желудка и кишечника. Все эти аспекты способствуют развитию воспаления.
В норме бактерия содержится в ЖКТ практически каждого человека, попадая туда в детском возрасте.
Свою деструктивную функцию Helicobacter pylori проявляет вследствие совокупности следующих факторов:
Нарушение нервной и эндокринной регуляции функций ЖКТ;
Повышение кислотности желудочного сока и нарушение продуцирования его защиты в виде слизи;
Нарушение баланса АКУД-системы, продуцирующей биологически активные вещества и гормоны;
Нарушение регенеративных функций слизистой желудка и кишечника.
Симптомы гастродуоденита
Симптомы гастродуоденита у детей и взрослых отличаются, однако в результате болезнь всегда приводит к комплексному поражению отделов желудочно-кишечного тракта. Происходит это вследствие того, что двенадцатиперстная кишка вырабатывает гормоны, оказывающие значительное влияние на секреторную и эвакуаторную деятельность остальных органов пищеварительной системы. В результате прогрессирования заболевания страдают желудок, поджелудочная железа, желчевыводящие пути. Чаще всего при хроническом гастродуодените человек ощущает ноющие схваткообразные боли в эпигастральной области. Начинают беспокоить частые рвотные позывы и регулярная изжога.
Поставить диагноз «гастродуоденит» можно, если человек теряет вес, у него наблюдаются выраженная бледность кожи, болевые ощущения при пальпации живота, желтоватый налёт на языке и отпечатки зубов на внутренней боковой поверхности щек. У детей симптомы выражены ярче. Помимо этого, ребёнок начинает страдать от вегетативных и эмоциональных расстройств.
Клиническая картина заболевания зависит от фазы, в которой оно находится – ремиссии или обострения. В стадии ремиссии картина очень яркая, больной испытывает интенсивные боли в течение 10-14 дней. При неполной ремиссии боль не беспокоит, ощущаются нарушения пищеварения, изжога, вздутие живота, тяжесть. Во время полной ремиссии больного ничего не беспокоит, признаки гастродуоденита обнаруживаются во время эндоскопического исследования.
Клиническая картина гастродуоденита аналогична симптомам язвы 12-перстной кишки: это болевой, диспепсический и астеновегетативный синдром.
Болевой синдром

Взрослые, страдающие от хронического гастродуоденита, ощущают боль в верхней части живота, в проекции желудка и 12-перстной кишки, дети до 10 лет – в области солнечного сплетения и в районе пупка.
Боль обычно связана с приемом пищи:
«Голодные боли» – ощущаются утром, натощак, исчезают после завтрака;
«Ночные боли» – возникают во время сна, через 4-5 часов после последнего приема пищи, исчезают после еды;
«Поздние боли» – ощущаются через 1-3 часа после еды в результате поступления комка пищи в 12-перстную кишку.
Если воспаление локализуется в кишечнике, будут ощущаться «ночные» и «голодные» боли. При преимущественном поражении желудка больной ощущает «поздние» боли. Другая комбинация болевых синдромов практически не встречается.
Боль может быть связана с психоэмоциональным или физическим перенапряжением, а не с приемом пищи. Длительность боли различна – от нескольких минут до 2-3 часов подряд. Если для устранения «голодных» болей достаточно что-то съесть, то «поздние» боли устраняются гораздо дольше и сложнее.
Диспепсический синдром

При гастродуодените часты нарушения пищеварения, связанные с расстройством двигательной функции желудка и кишечника. Вследствие этого пища слишком долго задерживается в желудке и несвоевременно поступает в тонкий кишечник.
Комплекс симптомов диспепсического синдрома:
Чувство тяжести и распирания желудка;
Изжога;
Отрыжка;
Быстрое насыщение;
Горечь во рту;
Вздутие живота, метеоризм;
Чередование запоров и поносов;
Тошнота, реже рвота;
Синдром проскальзывания – дефекация сразу же после еды, чаще диагностируется у детей.
Диарея характерна при воспалении желудка, запоры – при воспалительном процессе в 12-перстной кишке. Вздутие живота чаще возникает на фоне сочетания гастродуоденита и панкреатита.
У детей, страдающих от гастродуоденита с повышенной кислотностью, обнаруживают повышенное потоотделение.
Астеновегетативный синдром

Наиболее сильно проявляется при выраженном болевом и диспепсическом синдроме.
Характерные признаки:
Эмоциональная лабильность;
Утомляемость;
Слабость;
Вялость;
Сильное потоотделение в области конечностей;
Редкий пульс (ниже 50 ударов в минуту);
Низкое артериальное давление;
Красный дермографизм – появление на коже при сильном нажатии на нее красных пятен, остающихся видимыми в течение получаса.
Формы гастродуоденита
Основания для выделения форм заболевания – интенсивность воспалительных процессов, протекающих в слизистой оболочке.
Типы гастродуоденита:
Поверхностный – отечность и утолщение складок слизистой проявляются во время острого периода;
Гипертрофический – на фоне отечной и утолщенной слизистой диагностируется гиперемия, белый налет, мелкоточечные кровоизлияния;
Смешанный – симптоматика аналогична проявлениям гипертрофического гастрита, но имеет более яркую клиническую картину, дополнительно – слизистая атрофируется из-за ухудшения питания, ее складки уплощаются;
Эрозивный – предшествует развитию язвы, на слизистой множество эрозий, покрытых слизью и пленкой фибринозного налета.
Классификация гастродуоденита по степени кислотности:
С повышенной секреторной функцией (диагностируется чаще других);
С нормальной секреторной функцией;
С пониженной секреторной функцией (сопровождает рак желудка).
До 40% случаев заболевания могут иметь нетипичное проявление, протекать бессимптомно. Клиническая картина может не совпадать по выраженности симптоматики с изменениями в ЖКТ.
Методы диагностики

Диагностировать гастродуоденит может врач-гастроэнтеролог, проведя осмотр или необходимые исследования: эзофагогастродуоденоскопию, в случае необходимости – с биопсией слизистой оболочки желудка.
Также необходимо провести исследование желудочной секреции – рН-метрию желудка и двенадцатиперстной кишки. По результатам этих анализов можно определить, какую форму имеет гастродуоденит – с повышенной или пониженной кислотностью, и, соответственно, назначить верное лечение.
Современные методы диагностирования гастродуоденита:
Фиброэзофагогастродуоденоскопия (ФЭГДС) – точный и информативный метод эндоскопического исследования желудка и 12-перстной кишки при помощи эндоскопа, позволяет оценить тяжесть и характер повреждений, форму гастродуоденита.
Морфологическое исследование тканей слизистой, взятых во время проведения ФЭГДС – осуществляется при помощи микроскопа на клеточном уровне, позволяет диагностировать форму и особенности заболевания.
Рентгеновское исследование с контрастным веществом желудка и 12-перстной кишки – метод менее информативен, чем ФЭГДС, применяется редко.
Интрагастральная pH-метрия – измерение кислотности желудочного сока при помощи электродов, введенных в желудок, помогает определить схему лечения.
Бичастотная интрагастральная импедансометрия – измерение активности желез, продуцирующих соляную кислоту, точно определяет кислотность желудочного сока.
УЗИ желудка и кишечника – малоинформативный метод, позволяющий определить косвенные признаки гастродуоденита.
«Золотой стандарт» диагностики заболевания – эндоскопия желудка и 12-перстной кишки, дополнительное информативное исследование – измерение кислотности желудочного сока.
Лечение гастродуоденита

Основные методы лечения заболевания – диетотерапия в сочетании с приемом медикаментов. Дополнительные методы – психотерапия, физиотерапия, общеукрепляющие процедуры.
Диетическое лечение:
Диета № 1 – при обострениях хронического гастродуоденита на фоне повышенной или нормальной кислотности;
Диета № 2 – при обострениях на фоне пониженной кислотности;
Диета № 15 – при ремиссиях на фоне нормального самочувствия;
Диета № 3 – при запорах на фоне ремиссии;
Диета № 4 – при диарее на фоне ремиссии.
Схема лечения заболевания зависит от этиологии гастродуоденита. Так, при обнаружении Helicobacter pylori обязательно назначают антибиотики, при отсутствии бактерии в желудке антибактериальные средства не применяются.
Основные препараты в схеме лечения заболевания – антисекреторные лекарства (ингибиторы протонной помпы, H2-гистаминоблокаторы и антагонисты М1-рецепторов), снижающие выработку соляной кислоты и кислотность желудочного сока. Наиболее эффективны ингибиторы протонной помпы, следующие по эффективности – H2-гистаминоблокаторы. Наименее эффективны антагонисты М1-рецепторов, в настоящее время их используют редко.
Если кислотность желудочного сока понижена, ее повышают стимулированием выработки соляной кислоты препаратами Лимонтар, Плантаглюцид, отваром шиповника, соком квашеной капусты.
Для профилактики и устранения изжоги применяют антациды, при рвоте, диарее и метеоризме используют лекарства из группы прокинетиков, стимулирующие продвижение пищи из желудка в кишечник.
Гастропротекторы ускоряют регенерацию слизистой оболочки желудка и 12-перстной кишки. Они способствуют выработке слизи, защищающей стенки желудка от агрессивного воздействия соляной кислоты, восстанавливают структуру слизистой оболочки. Гастропротекторы купируют боль, устраняют изжогу. От спазмов и сильной боли при гастродуодените применяют препараты из группы спазмолитиков.
Терапия заболевания занимает в среднем 8-10 недель, за меньший срок не удастся достичь стойкой ремиссии. Курс лечения нельзя прерывать даже после устранения основных симптомов, его следует довести до конца. Симптоматические средства применяют по мере необходимости – наличии поноса, запора, тяжести в животе, при изжоге, болях. Если нет ярко выраженной симптоматики, применяют лишь антациды и антисекреторные препараты.
Для лечения нетяжелой формы заболевания достаточно одного курса, в тяжелых случаях используют несколько курсов. Между ними делают 2-5-месячный перерыв, затем повторяют лечение. Периодичность курсов терапии определяет лечащий врач.
Физиотерапевтические методы:
Электрофорез с Новокаином, Папаверином, сульфатом цинка – применяется при обострении;
Грязевые, парафиновые, озокеритовые аппликации – применяются во время ремиссии.
Психотерапия устраняет последствия стресса, нервных перегрузок, психоэмоциональных расстройств.
Что рекомендуется есть при гастродуодените?
Супы, сваренные на овощных, грибных, рыбных бульонах, протёртые;
Мясо нежирное (рубленое, запеченное) курицу отварную;
Котлеты, приготовленные на пару, тушёные, жареные, но без грубой корки;
Ветчину нежирную;
Рыбу отварную, сельдь рубленую нежирную, предварительно вымоченную;
Молоко (если нет поноса), масло сливочное, кефир, простоквашу, сливки, сметану некислую, творог свежий некислый, сыр неострый;
Яйца всмятку, омлет;
Каши, разваренные или протёртые (гречневую, манную, рисовую);
Мучные блюда: хлеб чёрствый белый, серый, сухари несдобные (сдобу исключить);
Овощи, фрукты некислые;
Соки овощные и фруктовые;
Некрепкий чай, кофе, какао на воде с молоком.
Список препаратов для лечения гастродуоденита

Современные лекарственные препараты, входящие в схему лечения гастродуоденита:
Антибактериальные средства, направленные на устранение бактерии Helicobacter pylori – Амоксициллин, Метронидазол, Кларитромицин, применяемые при нормальной или повышенной секреции желудочного сока;
Лекарства, нейтрализующие действие лизолецитина и желчных кислот, при заболевании, возникшем на фоне длительного приема НПВС – Холестирамин, Магалфил-800;
Препараты, стимулирующие продвижение пищевого комка в желудке и кишечнике – Церукал, Мотилиум, Метоклопрамид, Реглан, применяют при таких симптомах, как рвота, диарея, чувство тяжести в желудке;
Лекарства с антисекреторным действием, снижающие кислотность желудочного сока – ингибиторы протонной помпы: Омез, Омепразол, Лосек, Париет, Хелол, Ланзал, Нексиум, Гастрозол, антагонисты М1-холинорецепторов: Пирен, Пирензелин, Гастрозем, блокаторы гистаминовых H2-рецепторов: Ранитидин, Зантак, Низатидин, Квамател, Роксатидин, Фамотидин;
Средства для повышения кислотности желудочного сока – Лимонтар, Плантаглюцид, сок томатов и квашеной капусты, отвар шиповника;
Антацидные препараты для снижения боли, защиты слизистой оболочки желудка и кишечника от повреждений – Алмагель, Викалин, Викаир, Маалокс, Фосфалюгель, Алюмаг, Топалкан, Гастрофарм, Тисацид, Рутацид, Гастал, Гелусил, Мегалак, Дайджин;
Простагландины для снижения кислотности желудочного сока у взрослых – Мизопростол;
Гастропротекторы для регенерации слизистой желудка – Актовегин, Ликвиритон, Сукральфат, Биогастрон, Солкосерил, Даларгин, Вентер, Карбеноксолон, масло шиповника, масло облепихи;
Препараты висмута для снижения воспаления и укрепления защиты слизистой желудка – Де-Нол, Пептобисмол, Новобисмол;
Спазмолитики для купирования болевого синдрома – Но-Шпа, Галидор, Папаверин, Платифиллин, Бускопан, Гастроцепин;
Средства для заместительной терапии при сочетании гастродуоденита с патологией поджелудочной железы – Абомин, Пентизал, Мезим, Креон, Панкреатин, Панзинорм.
При появлении симптомов гастродуоденита следует обратиться к гастроэнтерологу для диагностики и лечения. Точное следование рекомендациям врача поможет быстро справиться с заболеванием.
Автор статьи: Горшенина Елена Ивановна | Гастроэнтеролог
Образование:
Диплом по специальности «Лечебное дело» получен в РГМУ им. Н. И. Пирогова (2005 г.). Аспирантура по специальности “Гастроэнтерология” – учебно-научный медицинский центр.
Наши авторы
Источник
