Диета при разрыве слизистой оболочке желудка

Синдром Мэллори-Вейса представляет собой продольный разрыв, возникший на слизистой оболочке желудка. Такое нарушение приводит к тому, что в желудочно-кишечном тракте начинается кровотечение. Наиболее частыми пациентами с таким диагнозом являются представители мужского пола, возраст которых составляет 45-65 лет. А причиной этому в большинстве случаев становится рвота, возникающая в результате алкогольной интоксикации или чрезмерного приема пищи.
Почему возникает нарушение?
Зачастую Вейса синдром возникает вследствие повышения давления в верхней области желудочно-кишечного тракта. Это вызывает такое состояние, когда слизистая оболочка разрывается. К причинам, которые могут способствовать подобному нарушению, относят следующие:
- икота и кашель;
- рвота, появляющаяся, когда человек переедает, употребляет большое количество спиртных напитков, страдает панкреатитом, холециститом;
- сердечно-легочная реанимация;
- грыжа диафрагмальная;
- повреждение пищевода, возникшее в ходе фиброэзофагогастродуоденоскопии;
- тупая травма живота, которая была получена вследствие дорожного происшествия, падения с высоты, удара в область живота.
Клинические проявления патологии
Симптомы синдрома Мэлори-Вейса зависят от того, сколько разрывов имеется в желудке или пищеводе, насколько они глубоки, а также как часто и долго ли сопутствует кровотечение. В большинстве случаев, когда человек переедает или употребляет алкоголь, его застает врасплох рвотный рефлекс, который сопровождается резкой болью в зоне желудка.

Если слизистая имеет глубокий разрыв, то болевые ощущения становятся намного интенсивнее и постепенно распределяются по всему животу. При следующей рвоте наблюдаются кровяные выделения в рвотной массе.
Если разрывы поверхностные, то кровотечение является незначительным, поэтому выделения свежей крови могут быть абсолютно не заметны. Бывает, что цвет рвотных масс похож на кофейную гущу. Это может возникнуть из-за старого кровотечения.
Течение болезни
Течение синдрома Мэллори-Вейса проходит не однотипно, а с последующим прогрессированием. Так, выделяют три стадии развития патологии:
- Первая: трещина слизистой оболочки нижней трети пищевода, кардиоэзофагеального перехода;
- Вторая: разрыв слизистой оболочки, подслизистого слоя;
- Третья: трещина, которая задевает циркулярный мышечный слой. Спазмов в области разрыва не происходит, наблюдается интенсивное кровотечение;
- Четвертая: разрыв всех слоев пищевода, кардиоэзофагеального перехода, при котором возникает перитонит, медиастинит, пневмоторакс.
Как выявляют заболевание?
При возникновении симптомов необходимо сразу же обращаться к врачу и подробно рассказать о беспокоящих проявлениях. Он соберет полный анамнез, проведет необходимые диагностические меры, а по их результатам назначит подходящее лечение.

Затем специалист осуществляет физикальное обследование, хоть и выраженные клинические проявления при синдроме Маллори-Вейса отсутствуют. Однако, врач может отметить излишнюю бледность кожи, тахикардию и некоторые другие признаки патологии. После этого пациенту понадобится пройти лабораторные исследования, а именно сдать на анализ кровь, мочу и кал.
Самым основным способом выявления патологии является эндоскопическое исследование. Такая диагностика позволяет определить область поражения, а также интенсивность развития нарушения. Достоинством данного метода считается то, что с его помощью есть возможность не только поставить точный диагноз, но и выполнить некоторые действия в целях остановки кровотечения.
В случае, если состояние больного является неотложным, то рекомендуется сделать тесты, помогающие определить группу крови и прочих показателей.
Способы лечения синдрома
Как только врач получит результаты лабораторных и прочих исследований, он составит подходящее лечение. Его целью являются меры которые помогут нормализовать целостное состояние слизистой, скорректировать повреждения, связанные гемодинамикой, остановить кровотечение, а также вылечить осложнения, если они возникнут.

Основным методом терапии синдрома Мэлори-Вейса считается консервативное лечение. Оно представляет собой проведение внутривенной инфузионной терапии. Данный способ способствует восполнению объема сосудов при незначительных кровопотерях. Если же кровотечение было сильным, то врач назначает переливание.
Помимо этого применяются средства, направленные на предотвращение рвотных позывов, и препараты, способствующие снижению степени кислотности. Также пациентам рекомендуется принимать антациды и обволакивающие вещества.
Еще одним методом восстановительной терапии при синдроме Мэлори-Вейса является эндоскопия. Ведь это не только диагностическая мера, но и отличный способ улучшения состояния желудочно-кишечного тракта и остановки кровотечения.
Если заболевание имеет запущенную форму, то врачи прибегают к оперативному вмешательству. Оно представляет собой открытую процедуру, которая предоставляет возможность провести гастротомию, сделать прошив трещин в зоне кровоточащих сосудов.
Кроме всего прочего в процессе лечения пациенты обязательно должны скорректировать свое питание. Диета при синдроме предписывает, что:
- ни в коем случае нельзя употреблять напитки, содержащие даже малую дозу алкоголя;
- следует отказаться от жирных, острых и копченых блюд;
- включить в ежедневный рацион отварные и приготовленные на пару продукты;
- исключить всю пищу, которая может нанести вред слизистой оболочке пищевода, а также цитрусовые фрукты.
Синдром Мелори-Вейса представляет собой довольно серьезное нарушение желудочно-кишечного тракта. К счастью, современные медицинские методики позволяют успешно побороть болезнь, главное сразу же обратиться за помощью к врачу и своевременно начать лечение.
Источник
Синдром Мэллори-Вейса – это разрыв слизистой оболочки желудка или нижнего конца пищевода, сопровождающийся кровотечением или пенетрацией в средостение, с сопутствующим медиастинитом. Обычно происходит при сильных позывах к рвоте или во время рвоты. Пищевод и желудок покрывает тонкая слизистая оболочка, на которую приходится очень большая нагрузка, например, на нее оказывают давление размельченная пища, напитки, иногда рвота. Слизистая оболочка желудка и пищевода очень чувствительна, поэтому при сильном раздражении или под воздействием большой нагрузки она может разорваться. При надрыве слизистой оболочки нижней трети пищевода, кардии желудка или самого желудка начинается кровотечение из пищеварительного тракта. Может начаться рвота кровью. Впервые эту болезнь в 1929 году описали жившие в Бостоне врачи Кеннет Мэллори и Сома Вейсс, поэтому болезнь, точнее синдром, и назвали их именем.
Симптомы и причины
- Кровотечение из желудка.
- Рвота кровью.
- Сильная боль в груди.
Надрывы тонкой слизистой оболочки продольной нижней части пищевода и желудка появляются внезапно при повышении на нее давления, например, при рвоте, сильной икоте и отрыжке. Однако такие последствия возникают далеко не у каждого человека. Легче рвется часто раздражаемая и уже поврежденная слизистая оболочка. Этот синдром чаще проявляется у людей, злоупотребляющих крепкими алкогольными напитками.
Лечение синдрома Мэллори-Вейсс

При рвоте кровью необходимо срочно обратиться к терапевту или гастроэнтерологу. Врач попытается установить причину кровавой рвоты. Ее может вызвать не только надрыв слизистой оболочки. Этот симптом характерен для язвенной болезни желудка и варикозного расширения вен пищевода вследствие портальной гипертензии – повышения давления в воротной вене и т.п. Такое кровотечение может являться следствием прободения пищевода.
Для уточнения диагноза врач должен обследовать пищевод и желудок пациента изнутри. Для этого он использует эндоскоп. Для осмотра желудка применяется специальный эндоскоп (гастроскоп). В некоторых случаях исследуются соответствующие артерии. Применяя эти методы исследования, врач убеждается в правильности постановки диагноза и только после этого назначает необходимое лечение.
Если нижняя треть пищевода раздражена или как-то иначе повреждена, то при рвоте, отрыжке или сильной икоте у пациента могут появиться небольшие надрывы слизистой оболочки. При разрыве слизистой оболочки из пищеварительного тракта начинается артериальное кровотечение, в результате которого жизни пациента может угрожать серьезная опасность.
Иногда надрыв слизистой оболочки заживает самопроизвольно, без специального лечения. Если при надрыве слизистой оболочки кровотечение особенно сильное, то в этом случае используются специальные медицинские средства для остановки кровотечения. Возможно применение баллонной тампонады, позволяющей временно остановить кровотечение сдавлением кровоточащего узла. В пищевод или желудок вводят зонд, на нижнем конце которого находится раздувающийся баллончик, который начинает давить на слизистую оболочку, и кровотечение останавливается.
Кровотечение можно остановить, применяя электрокоагуляцию (прижигание). Это электрохирургический метод лечебного прижигания тканей раскаленным электродом, основанный на свойстве электрических токов высокой частоты свертывать белки тканей. После остановки кровотечения слизистая оболочка желудка постепенно восстанавливается. Кровотечение также можно остановить специальным раствором, который вводят капельным путем в желудочную артерию. В некоторых случаях применяется оперативное лечение: прошивание кровоточащих сосудов.
Профилактических мер, позволяющих уберечься от синдрома Мэллори-Вейсс, не существует. Самостоятельное лечение данного синдрома недопустимо и может привести к серьезным осложнениям.
Синдром Бурхаве
Это особо тяжелая форма синдрома Мэллори-Вейса, при которой полностью разрывается нижняя треть стенки пищевода. Причина – внезапное сильное увеличение давления, вызывающее приступ рвоты После рвоты кровью средняя часть грудной клетки пациента обычно, страдающего алкоголизмом, старше 50 лет) раздувается, кожа приобретает синюшный оттенок. Возникает приступ удушья, сопровождающийся сильными болями. Наступает цианоз, от 20 до 40% пациентов умирают.
Аномалии пищевода
Гастрит
Источник
От супчика пользы не будет
Здравствуйте! Я работаю врачом 21 год. Меня зовут Георгий Олегович Сапего. В этой статье расскажу про то, как вам морочат голову всякой чепухой о восстановлении слизистой желудка.
Снова заметил статью с враньём на тему желудка. Людям нравится лечить желудок разными диетами. Кое-кто спекулирует на этом интересе.
Буду приводить цитату и сразу объяснять, что там не так.
Желудок – это очень чувствительный ко всем раздражителям орган.
На самом деле желудок – это очень устойчивый ко всем раздражителям орган. В нем постоянно плещется кислота, которая убивает микробов, но мы эту кислоту не чувствуем.
А еще некоторые люди глотают канцелярские принадлежности и прочие несъедобные предметы, а желудок это какое-то время терпит.
Представьте зубчики чеснока или чистый спирт, который кое-кто употребляет в больших количествах. Желудки и с этим справляются.
А еще в Китае замечали, что те люди, которые съедают больше 50 г жгучего перца, потом иногда жалуются на снижение памяти.
Взвешивали когда-нибудь жгучий перец? Когда я в последний раз пытался его в Ашане взвесить, то весы не определили вес двух стручков. Пришлось покупать три стручка. А теперь представьте китайца, который съел 50 г перца.
Это много стручков. И ничего с его желудком не произошло. Только память потом слегка ослабла.
Так что желудок – это очень крепкий орган. Не зря говорят: “луженый желудок”.
Не нужно игнорировать начальные признаки болезни желудка. Иначе дело закончится гастритом.
Если гастрит – это плохой исход, то о каком заболевании прямо сейчас идет речь? Непонятно. Гастрит – это воспаление желудка. Он или есть, или его нет. Если будет гастрит, то будет проблема. Если гастрита нет, то и проблемы пока нет. Кушайте на здоровье!
Сразу подумалось – а как автор или его читатели собираются определять проблему в желудке? Ну то есть допустим, что у нас есть чудо-блюдо для лечения желудка. А как мы узнаем, что лечить нужно именно желудок, а не двенадцатиперстную кишку, желчный пузырь, печень или поджелудочную железу? Загадка…
Правильное питание помогает обратить вспять негативные процессы в желудке.
Не спасет питание желудок. Потому что здоровый желудок обычно от питания не болит.
Если будете пить уксус или бытовое чистящее средство, то получится ожог желудка. Это понятно. А вот всякие язвы желудка бывают в подавляющем большинстве случаев от геликобактерной инфекции или нестероидных противовоспалительных препаратов. Есть еще редкие причины, но они именно редкие. И дело не в пище.
Если интересно, то потом еще напишу про редкие причины, которые повреждают желудок. Спрашивайте в комментариях.
Полезный продукт для желудка – это бульон.
Если в желудке воспаление или язва, то нужно уменьшить секрецию кислоты. Для этого есть целый арсенал лекарств. Без кислоты слизистая желудка быстренько сама себя заживляет и зарастает.
Раньше диета имела значение. Теперь врач при случае назначит вам такое лечение, что все пройдет за несколько дней. Диета будет полезна только в первые дни лечения язвы желудка, пока не подействовали лекарства.
Бульон относят к средствам, стимулирующим выделение кислоты. В те времена, когда еще не было эффективных лекарств, желудок тоже пытались лечить. А для обследования использовали тесты со стимуляторами выделения кислоты. В качестве одного из таких стимуляторов применяли мясной бульон.
В мясном бульоне есть экстрактивные вещества из мяса. Когда бульон попадает в желудок, то желудок не понимает, что это водичка. Желудок чувствует экстрактивные вещества и думает, что в него положили целый кусок мяса. И начинает выделять много кислоты, чтобы переварить воображаемый кусок мяса. Но там нет мяса. Поэтому кислота будет переваривать сам желудок. Это сойдет для здорового желудка, но навредит при больном желудке. Не пытайтесь лечить бульоном гастрит. Будет хуже.
Желудок выдерживает многое. Если считаете, что у вас не все в порядке с желудком, то обращайтесь к врачу.
Если вам понравилась статья, то ставьте лайки и подписывайтесь на мой канал. Почитайте мою статью про слизь в желудке и кишечнике.
Источник
Периодические или постоянные болевые ощущения уже замучили? Возможно, это появились эрозии в желудке. Ощущается постоянная слабость, иногда появляется тошнота, особенно если покушать перед сном. Диагностировать заболевание можно исключительно после гастроэндоскопии. Выявить заболевание удается у 15% всех пациентов, которые прошли обследование.
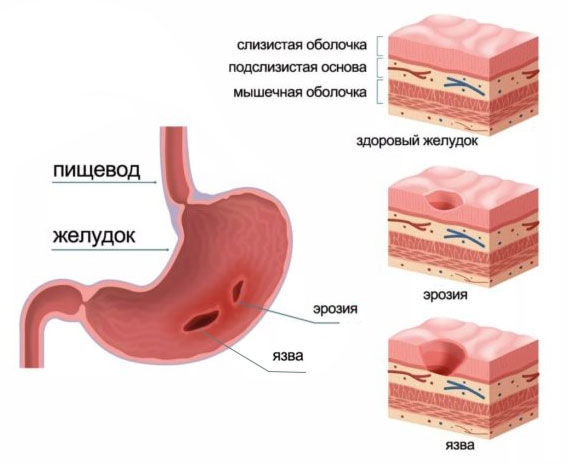
Что такое эрозия желудка
Эрозия желудка – это патология, при которой появляется дефект на слизистой оболочке желудка. Эта болезнь не затрагивает мышечный слой, поэтому если затянутся эрозии, то на слизистой даже не останется рубцов.
Эрозии могут принимать любую форму и иметь размер от 0,3 мм до 1,5 см. Очаги поражения могут быть одиночными или множественными. Если поражению поддается большая часть слизистой желудка, то такое заболевание называют геморрагическим гастритом. Кровотечения обычно возникают при наличии язвы не только в желудке, но и в двенадцатиперстной кишке.
Появиться раны могут в любом отделе или части желудка. Существует мнение, что это предшествующая стадия язвы желудка и язвы могут стимулировать развитие рака толстой кишки.
Выделяют три вида патологии:
- первичная;
- вторичная, обычно является сопутствующим заболеванием на фоне печеночной или сердечной недостаточности;
- злокачественная, формирующая на фоне раковых заболеваний или при наличии болезни Крона.
По степени течения выделяют хроническую и острую форму. Первая форма обычно протекает крайне быстро и от нее удается избавиться буквально за 10 дней, в крайнем случае, лечение может продлиться до 2 месяцев. Хроническая форма может затягиваться на годы.
Причины эрозии желудка
Увы, но врачи не могут ответить однозначно и четко, что же провоцирует появление эрозий в желудке. Одной из причин является наследственность, на фоне которой появляются аутоиммунные процессы с формированием дефектных клеток. Также считается, что заболевание является следствием угнетения восстановления эпителия.
К провоцирующим факторам относят:
- ожоги;
- хирургическое вмешательство;
- курение;
- травмы органов ЖКТ;
- сепсис;
- длительный курс лечения НПП;
- злоупотребление алкогольными напитками;
- грибковые заболевания желудка;
- постоянные стрессы;
- застои крови;
- хронические патологии ЖКТ;
- отравления, включая токсическими веществами;
- нехватка витамина В12;
- сердечная недостаточность;
- диабет;
- новообразования в области желудка.
Также есть мнение, что провокатором часто выступают бактерии Helicobacter pylori. Ведь именно эти бактерии обнаруживают у 90% пациентов.
Симптомы эрозивного гастрита
При хроническом течении заболевания, болезнь обычно затрагивает тело или дно желудка. При острой стадии обычно поражению поддается антральный отдел.
Выделяют два вида симптомов. Язвенноподобные, которые характеризуются сильными болевыми ощущениями, обычно проявляющимися после приема пищи. Протекают на фоне изжоги, отрыжки и рвотного рефлекса. Такая симптоматика характерна одинаково как для острой, так и для хронической стадии.
Геморрагическая симптоматика может протекать абсолютно бессимптомно, и характерна для лиц с малокровием.
Как правильно питаться при эрозивном гастрите
После восстановления слизистой оболочки, назначается специальное питание. Оно основано на некоторых базовых принципах:
- полное отсутствие в рационе продуктов, которые могут раздражать слизистую, это острые, кислые, жаренные блюда и прочие;
- никаких твердых продуктов, то есть орехов, сухарей;
- крепкие напитки также занесены в черный список;
- полный отказ от спиртного;
- запрет на кислые фрукты;
- придется отказаться от всех продуктов, которые могут спровоцировать метеоризм и вздутие, к примеру, бобовые;
- нельзя жирные блюда.
Все блюда должны быть паровыми или вареными. Включаются в обязательном порядке растительные масла, сливочное. Кушать необходимо не реже 5 раз на протяжении дня. Ни в коем случае нельзя допускать чувство голода.
Питание при остром эрозивном гастрите
Прежде всего, в рационе не должны присутствовать залежавшиеся продукты питания, тем более, просроченные. Они провоцируют новое обострение. Все блюда подлежат хранению в холодильнике на протяжении не более 2 суток.
Необходимо отказаться от соли. В крайнем случае, ее должно быть очень мало в рационе. Не стоит этого бояться, так как в том же мясе множество ионов натрия, которые будут способствовать улучшению пищеварительного процесса и заменять поваренную соль.
Основной принцип при данном типе заболевания – сбалансированный рацион, в котором должны содержаться БЖУ, витамины и микро-, макроэлементы, необходимые для существования организма. Не требуется снижение калорийности рациона.
Питание при эрозивном гастрите в хронической форме
Во время хронического течения патологии назначается диета № 2. Она является щадящей для слизистой оболочки желудка, но предполагает отказ от ряда продуктов. Под запрет попадает любой свежий хлеб и выпечка, блюда с бобами, так как они вызывают вздутие и брожение в ЖКТ. Под запретом все вредные продукты, включая жирные и соленые.
Следует помнить, что под полным запретом спиртные напитки.
Что нельзя есть при эрозии желудка
Помимо общих принципов построения диеты при эрозии, придется отказаться от:
- грибов;
- копченостей;
- шоколада;
- еды из фаст-фуда;
- напитков с газом;
- мороженого;
- блюд, приготовленных на гриле;
- любых острых специй, соусов и приправ.
Недопустимо употребление многокомпонентных блюд.
Что разрешено при эрозии желудка
Как и при других заболеваниях желудка, при эрозии придется отказаться от жирных продуктов. Но можно кушать сыр и сметану, с низким показателем жирности. Допускается молоко, нежирные сорта рыбы и мяса, овощи, обязательно перетертые, чтобы лишний раз не повреждали слизистую оболочку. Также разрешено потреблять каши, но с тем условием, что крупы будут также тщательно перетертые.
Но не стоит расстраиваться, такой рацион не предполагает пожизненное его соблюдение. Приятно, что данная патология довольно хорошо поддается лечению.
Виды назначаемых диет
Существует ряд показаний по построению рациона питания при наличии язвочек на слизистой желудка. Каждая рассчитана на использование в определенный момент течения заболевания.
Диетический стол №1
Эта диета прописывается на стадии обострения, когда сильно болит желудок. Основная цель рациона – стимулирование процесса заживления язв, снижение воспалительного процесса, с полным обеспечением организма всеми полезными веществами. Как правило, ее соблюдают еще, будучи в стационаре больницы.
Абсолютно все готовится на воде или на пару. Продукты перетираются до кашеобразного состояния. Длительность определяет лечащий врач, в зависимости от процесса выздоровления.
В данном случае, пациенту требуется дробно питаться, чтобы не перегружать ЖКТ и не вызывать повышенную секрецию желудочного сока.
Энергетическая ценность рациона не должна превышать 2600 Ккалл. Пить допустимо не более 1,5 литров в сутки.
Диетический стол №1а
Данный подтип диеты призван также уменьшить симптоматику и показан при сильном обострении. Все должно подаваться в отварном виде, на пару. Питание дробное и регулярное. Допустимы слизистые супы.
Диета №1Б
Рацион этой диеты уже больше порадует больного. Она расширенная и направлена на уменьшение симптоматики раздражения желудка, ускорение регенерации поверхности слизистой.
Практически все блюда аналогичны тем, которые разрешены при диете № 1а, но уже допустимо кушать сухарики, но не более 100 гр на протяжении дня. Можно кушать мясо и рыбу, в небольшом количестве и обязательно измельченные. Супы и каши уже можно готовить не только на воде, но и на молоке, по-прежнему с измельчением всех компонентов блюда.
Меню, режим питания
Примерное меню можно составить следующим образом.
Первый завтрак:
- омлет из яиц на пару;
- или манная каша, на воде или на молоке, в зависимости от стадии и предписаний врача;
- отвар из плодов шиповника, чтобы восполнить витаминный запас в организме и набраться энергии.
Второй завтрак:
- сухарики;
- бисквит, обязательно подсушенный;
- молоко.
Обед:
- суп с брокколи, дважды перемолотого в блендере;
- или суп с вермишелью на легком мясном бульоне;
- тефтели;
- или измеленное куриное мясо.
Полдник:
- печеные яблоки;
- или несдобные и высушенные булки;
- или вчерашний пирог, с несдобного теста с джемом;
- слабо заваренный чай.
Ужин:
- баранина, приготовленная в пароварке, обязательно нежирный кусочек;
- или вареная курица или говядина, измельченные;
- или отварная рыба;
- отварная морковь;
- или вареная картошка;
- или вареный рис, обязательно перетертый, со слизью;
- неострый и нежирный сыр.
Перед сном можно выпить молоко или простоквашу.
Независимо от назначенной диеты, ее следует соблюдать в обязательном порядке, от этого зависит процесс и скорость выздоровления. Помимо этого, такое питание позволит избавиться от неприятных проявлений на коже лица, дискомфорта в области желудка и других органов. Рассчитывать особо на похудение не стоит. Диеты предполагают поступление в организм достаточное количество калорий. Зато отсутствие алкоголя действительно позволит убрать несколько килограмм.
Также постарайтесь отказаться от курения, никотин негативно сказывается не только на легких и органах дыхания, но и на желудке, его слизистой оболочке.
Следите за своим здоровьем, проходите профилактический осмотр на регулярной основе, не кушайте вредную пищу, и никакие болезни не поразят ваш организм.
Источник
