Диета при болезнях почек и сердца

Уже давно учеными доказано наличие прямой зависимости между тем, чем и как питается человек и его болезнями. Диетологами было разработано 15 диетических столов, на основе которых подбирается индивидуальная диета, в зависимости от заболевания. Именно сердечно-сосудистые заболевания занимают первое место по показателям смертности. Такие заболевания, как ишемическая болезнь сердца, пороки сердца, артериальная гипертензия, инсульты, инфаркт миокарда, атеросклероз, а также варикозное расширение вен лечить нужно непрерывно и комплексно. Правильное питание способствует усилению эффективности лекарственных препаратов, а также может продлить жизнь больных. К тому же, правильное питание является профилактикой заболеваний сердца и сосудов, особенно при наличии факторов риска. К факторам риска развития заболеваний сердечнососудистой системы относятся наследственность, курение, нерациональное питание, чрезмерное употребление алкоголя, возраст (после 40 лет), высокое артериальное давление, сахарный диабет, ожирение, стрессы и малоподвижный образ жизни.
Диетотерапия при сердечно-сосудистых заболеваниях направлена на коррекцию нарушений обмена веществ, разгрузку сердечной деятельности, а также усиление действия лекарств. При назначении лечебного питания учитывается стадия и течение заболевания, состояние пищеварения, а также наличие сопутствующих заболеваний.
Основным принципом диеты при таких заболеваниях является дробное питание с частым приемом пищи, ограничение в рационе жидкости и солей натрия, при одновременном обогащении рациона витаминами и солями калия.
Диета №10, как основная диета при сердечно-сосудистых заболеваниях
При назначении диетотерапии сердечно-сосудистых заболеваний, используются диеты №10, 10а, 10с, 10и. В сложных случаях может применяться и специализированные диеты, такие как калиевая, гипонатриевая, фруктово-овощная и другие.
При заболеваниях сердечнососудистой системы, при атеросклерозе, ревматизме, пороках сердца, гипертонической болезни, а также после перенесенного инфаркта миокарда назначается диета №10. Эта диета способствует скорейшему восстановлению нарушенного кровообращения, улучшает обмен веществ, а также благоприятствует быстрому выведению из организма продуктов обмена и стимулированию деятельности почек и печени.
Диета характеризуется ограничением потребления поваренной соли (до 5 мг), грубой клетчатки и жидкости (до 1,5 л) и увеличением приема продуктов, содержащих соли кальция. Это курага, финики, чернослив, виноград, бананы, печеный картофель, брокколи, цитрусовые и капуста. А также продукты, содержащие соли магния гречка, овсянка, отруби, орехи. Основной целью, которую преследует диета №10, является уменьшение нагрузки на сердце при пищеварении.
Принципы питания при соблюдении диеты №10:
- питание должно быть максимально разнообразным;
- ограничение продуктов, которые являются источником растительной клетчатки;
- увеличение в рационе продуктов, способствующих нормализации жирового обмена;
- увеличение продуктов, содержащих щелочные соединения (молоко, капуста, морковь, яблоки, лимоны);
- увеличение содержаний витаминов (групп А, В, РР, Е, ретинол, аскорбиновая кислота), микро- и макроэлементов в рационе (калий, кальций, фосфор);
- частые приемы пищи 5-6 раз в день небольшими порциями.
Диета №10 полноценная, гипонатриевая, однако содержание питательных веществ в ней снижено, как и веществ, возбуждающих нервную систему (крепкий кофе, чай, бульоны) общая калорийность — до 2800 ккал. Пища отварная, запеченная или приготовленная на пару.
Что можно есть при заболеваниях сосудов и сердца
При сердечно-сосудистых заболеваниях диетологи рекомендуют употреблять следующие продукты:
- пшеничный хлеб, с отрубями, слегка подсушенный, сухари из белого и серого хлеба, несдобные бисквиты;
- овощные, молочные и крупные супы с картофелем без соли, свекольник (по половине порции — 250 г);
- нежирные сорта мяса (кролик, телятина, нежирная говядина), птицы (курица, индейка), рыбы (судак, карп, треска, лещ). Мясные и рыбные блюда употребляются в вареном или запеченном виде, в виде заливного из отварного мяса;
- растительное и сливочное масло — в виде добавок в уже готовые блюда, сливочного масла — не более 10 г в сутки;
- отварные, печеные и сырые овощи, крупы, приготовленные на воде и молоке, и макаронные изделия в качестве гарнира;
- в качестве закусок можно готовить салаты из свежих овощей, винегреты, салаты с морепродуктами с добавлением растительного масла;
- картофель и капуста — ограниченно;
- из молочных продуктов рекомендуется кефир, простокваша, творог, ацидофилин; сметану и сливки — в блюда;
- не более 1-2 куриных яиц в день как добавления к основным блюдам или в виде парового омлета;
- любые сырые и печеные фрукты, ягоды, также сухофрукты, курага, чернослив, изюм;
- из напитков — некрепкий кофе с молоком, черный и зеленый чай, соки из фруктов и ягод, желе, кисели.
Что нельзя есть, согласно диете №10
При заболеваниях сердечнососудистой системы нужно максимально ограничить употребление в пищу поваренной соли и жидкости (до 5 стаканов в день), а также животных жиров. Диетотерапия при сердечно-сосудистых заболеваниях не рекомендует употреблять в рационе мясные и грибные супы, бульоны, жареное мясо и рыбу, икру, жирные соления, бобовые. Из рациона также исключаются продукты, содержащие много холестерина — печенка, мозги, почки, а также любая острая и жирная пища, копчености, колбасы, грибы, сдоба, шоколад, пирожные, пряности, острые приправы. Из овощей не рекомендуется употреблять лук, чеснок, щавель и редис. Из напитков нельзя пить крепкий кофе, какао, чай, газированные напитки.
Примерное меню на день, согласно диете №10
Завтрак (8 утра) — творог со сметаной, манная или рисовая каша на молоке, хлеб со сливочным маслом, чай с молоком.
Обед (13 часов) — овощной перетертый суп, паровые биточки в белом соусе, рассыпчатая рисовая каша, печеные яблоки или перловый суп с овощами, отварное мясо с морковным пюре, чай.
Полдник (16 часов) — омлет и яблочно-морковное пюре, настой шиповника.
Ужин (19 часов) — творожная запеканка из гречневой крупы, овощные котлеты с черносливом, кисель или творожный пудинг, картофель с отварной рыбой, кисель.
Поздний ужин (22 часа) — стакан простокваши или фруктового сока, бисквит.
Другие диеты при сердечно-сосудистых заболеваниях
 Диета №10а назначается при сердечно-сосудистых заболеваниях с выраженными расстройствами кровообращения. Общая калорийность диеты — до 2000 ккал, сокращается потребление белков, углеводов, жиров, жидкости и клетчатки. Поваренная соль исключается полностью. Меню состоит из вегетарианских супов, мясных и рыбных паровых блюд, приготовленных на пару, протертых овощей, простокваши и нежирного творога. Из рациона полностью исключаются соленые, жареные и жирные блюда, копчености, грибы.
Диета №10а назначается при сердечно-сосудистых заболеваниях с выраженными расстройствами кровообращения. Общая калорийность диеты — до 2000 ккал, сокращается потребление белков, углеводов, жиров, жидкости и клетчатки. Поваренная соль исключается полностью. Меню состоит из вегетарианских супов, мясных и рыбных паровых блюд, приготовленных на пару, протертых овощей, простокваши и нежирного творога. Из рациона полностью исключаются соленые, жареные и жирные блюда, копчености, грибы.
В основу питания при диете Карелля положено дозированное питание снятым молоком с постепенным увеличением его количества (до 2 л в день). Однако из-за неполноценности рациона, в эту диету позже внесены изменения.
Ученым М.И. Певзнером была предложена фруктово-овощная диета, для лиц с гипертонической болезнью, обладающих избыточной массой тела. Эта диета обладает пониженной энергетической ценностью, ограничение потребления натрия, жидкости, при увеличенном потреблении калия. Рекомендуются любые овощи, фрукты, и блюда из них — винегреты, салаты, пюре, соки, компоты.
При недостаточном кровообращении, гипертонической болезни и отеках применяется калиевая диета, в которой энергетическая ценность рациона постепенно увеличивается, резко ограничивается потребление натрия, соль — исключается. Рацион обогащается калием. Пища принимается 6 раз в день, из рациона исключены те же продукты, что и в диете №10, а рекомендуются, дополнительно к диете №10, также продукты, богатые калием — сухофрукты, яблоки, бананы, капуста, шиповник, картофель.
Рисово-компотная диета (Кемпнера) – одна из разновидностей калиевой диеты. Ее особенностью является резкое снижение содержание белков и жиров в рационе, а также натрия. В составе этой диеты – рисовая каша, сваренная без соли, и компота. Рисовая каша – 2 раза в день, компот – 6 стаканов в день. Из-за неполноценности, эту диету можно использовать не дольше 3-4 дней.
При недостаточном кровообращении, на фоне атеросклероза и гипертонической болезни, назначается диета Яроцкого. В ее составе – свежий нежирный творог и сметана. Она оказывает выраженный мочегонный эффект, а также липотропное воздействие.
Магниевая диета способствует снижению артериального давления, содержания холестерина в крови, повышению мочеотделения, и оказывает противовоспалительное действие. Она основывается на рационе диеты №10 с увеличением содержания в ней продуктов, богатых магнием. В основном это крупы овсяная, пшенная, гречневая и овощи, зелень, фасоль, орехи.
При симптоматических артериальных гипертензиях и гипертонической болезни, с атеросклерозом сосудов, применяется гипонатриевая диета, которая способствует улучшению деятельности почек, снижению артериального давления и возбудимости центральной нервной системы. В гипонатриевой диете снижено количество рафинированных углеводов, ограничено содержание соли и жидкости, и увеличено количество витаминов и клеточных оболочек. Разрешаются овощные и вегератианские супы, овощи в отварном и печеном виде, нежирное мясо и рыба, крупы и макаронные изделия, молочные продукты, фрукты.
Также при заболеваниях сосудов и сердца можно 1-2 раза в неделю проводить разгрузочные дни. Например, это может быть яблочный разгрузочный день, когда в день потребляется 1,5 кг печеных и сырых яблок, огуречный (в день – 1,5 кг свежих огурцов без соли) или салатный, когда в день 5 раз принимается по 300 г салата из овощей или фруктов, без соли, со сметаной или растительным маслом.
Особенности питания при различных видов сердечно-сосудистых заболеваний
 Атеросклероз — это хроническое заболевание, которое поражает артерии. В стенки артерий проникают различные жироподобные вещества (холестерин), что приводит к образованию атеросклеротической бляшки, которая, постепенно увеличиваясь, сужает просвет артерии, затрудняя кровообращение. Развития заболевания способствуют повышенный уровень холестерина в крови вследствие неправильного питания, курение, гипертоническая болезнь. Обычно атеросклероз развивается в молодом возрасте, и никак не проявляется. Постепенно сосуды теряют свою эластичность, бляшки способствуют сужению их просветов, в результате чего ткани и органы не получают в достаточном количестве питательные вещества и кислород. Вследствие этого могут возникать осложнения — инсульт, инфаркт миокарда и другие. К сожалению, заболевание очень распространено, и первый сердечный приступ оканчивается смертью в каждом третьем случае.
Атеросклероз — это хроническое заболевание, которое поражает артерии. В стенки артерий проникают различные жироподобные вещества (холестерин), что приводит к образованию атеросклеротической бляшки, которая, постепенно увеличиваясь, сужает просвет артерии, затрудняя кровообращение. Развития заболевания способствуют повышенный уровень холестерина в крови вследствие неправильного питания, курение, гипертоническая болезнь. Обычно атеросклероз развивается в молодом возрасте, и никак не проявляется. Постепенно сосуды теряют свою эластичность, бляшки способствуют сужению их просветов, в результате чего ткани и органы не получают в достаточном количестве питательные вещества и кислород. Вследствие этого могут возникать осложнения — инсульт, инфаркт миокарда и другие. К сожалению, заболевание очень распространено, и первый сердечный приступ оканчивается смертью в каждом третьем случае.
Для профилактики развития атеросклероза необходимо правильно питаться, снизив потребление продуктов, богатых холестерином, а также животные жиры, алкоголь. Соблюдение диеты при сердечно-сосудистых заболеваниях позволяет задержать развитие болезни, нормализовав уровень холестерина в крови. Благодаря диете ваши сосуды дольше будут «чистыми» и здоровыми.
Если вы страдаете атеросклерозом, ваша пища должна быть разнообразной. Вместо мяса выбирайте птицу, рыбу и бобовые. Порции нежирного мяса и птицы не должны превышать 100 гр. в готовом виде. Необходимо исключить из рациона копчености, сало, сосиски, колбасы, чипсы, гамбургеры. При приготовлении пищи используйте любые растительные масла (до 2 ложек в день). Ограничьте употребление печени, мозгов, а также кондитерских изделий, мороженого. Готовьте пищу в вареном и запеченном виде, на пару. Подсаливать можно во время еды.
При атеросклерозе рекомендуется:
- каши и хлеб из муки грубого помола;
- молочные продукты с низким содержанием жира — 1% кефир, творог, несладкий йогурт;
- овощи и фрукты — не менее 400 г в день, можно в салатах с добавлением растительного масла;
- морепродукты, богатые йодом;
- сухофрукты, грецкие орехи, миндаль;
- из напитков рекомендуется зеленый чай, компоты, натуральные соки.
Ишемическая болезнь сердца — заболевание, вызванное снижением кровоснабжения сердечной мышцы. Это заболевание включает в себя инфаркт миокарда, стенокардию, сердечную недостаточность. Основной причиной заболевания является атеросклероз. Диета при ишемической болезни сердца направлено на профилактику возникновения атеросклероза. Если заболевание сопровождается одышкой и появлением отеков, то из рациона практически полностью исключают соль, а потребление жидкости ограничивается до 800 мл в сутки.
У больных инфарктом миокарда, когда происходит омертвление участка мышечной сетки сердца, которое происходит из-за нарушения кровообращения, лечебное питание способствует восстановлению функций сердца. Также правильное питание предупреждает развитие осложнений, таких как нарушения ритма и увеличение мертвого участка мышцы сердца. Диета направлена на стабилизацию работы кишечника, нормализацию обмена веществ и предупреждение образования тромбов. После приступа заболевания, аппетит у пациентов снижен, и лечащий врач назначает питание, в зависимости от состояния больного. Из рациона исключается соль, ограничено потребление жидкости, пища распределена на 8 приемов. Все пища назначается в вареном, теплом и жидком виде. Когда состояние больного улучшится, ему назначается соблюдение диеты №10, также может быть приписана диета Яроцкого.
Основным признаком артериальной гипертензии является повышение артериальное давление. Является очень распространенным заболеванием, им страдают более 50% людей старше 65 лет. Больным артериальной гипертензией назначается диета №10 с ограничением употребления соли, жидкости (до 1,1 л в сутки), продуктов, содержащих животные жиры, а также повышенное потребление продуктов, содержащих калий, соли магния. Питание при сердечнососудистых заболеваниях должно быть полноценным и разнообразным, но не калорийным. Пища принимается небольшими порциями, каждые 2-3 часа.
Заболевания сердечнососудистой системы очень распространены, и чаще других являются причинами инвалидности и летального исхода, поэтому гораздо лучше предупредить их развитие путем соблюдения правильного питания.
Источник
Еще в советское время ведущими физиологами и диетологами Института питания была разработана система лечебных столов для людей с заболеваниями различных органов. Она используется по сей день с некоторыми поправками в стационарах и для рекомендаций по питанию амбулаторным больным. Диетическая система Певзнера насчитывает 15 столов, которые соответствуют потребностям человека при сопутствующих болезнях. Стол № 7 показан пациентам с патологиями почек. Правильная организация рациона у этих больных способствует уменьшению нагрузки на нефрон (функциональную единицу почки), повышению эффективности терапии, продлению ремиссии.
1 Описание стола № 7
Диетический стол под номером 7 применяется у почечных больных в период выздоровления или ремиссии, т. е. на амбулаторном лечении. Основные цели, показания и состав диеты описаны в таблице:
| Параметры | Описание |
Цели |
|
Показания |
|
Характеристика | Малосолевая лечебная диета с незначительным ограничением белковой пищи (особенно животного происхождения), жиров и быстрых углеводов. Рацион с повышенным содержанием витаминов, аминокислот. Под запретом – раздражающие почки экстрактивные вещества, продукты с повышенным уровнем этандиовой (щавелевой) кислоты и эфирных масел. Необходимо придерживаться дробного и частого режима приема пищи |
Кулинарная обработка | Продукты рекомендуется вымачивать, отваривать, запекать, готовить на пару. Жареные блюда допускаются в незначительном количестве (желательно после предварительной варки). Температура пищи при употреблении – обычная |
Состав диеты |
|
Энергоемкость | 2700 ккал (увеличивается или уменьшается в связи с индивидуальными особенностями) |
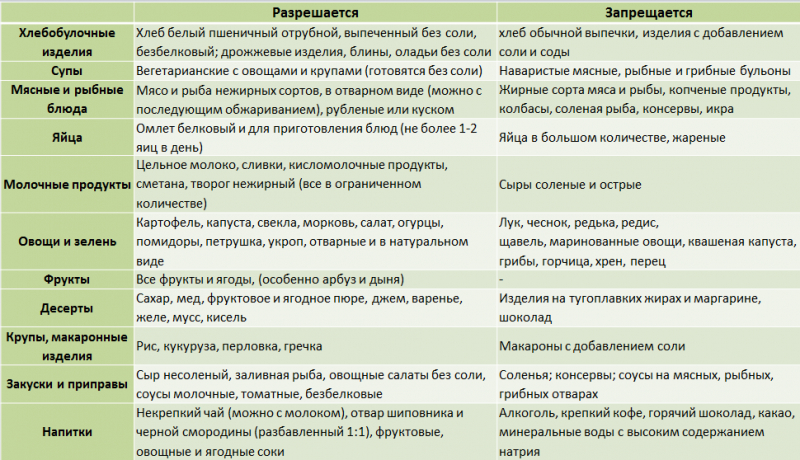
Список допустимых продуктов стола № 7 достаточно обширный и разнообразный. Минусом является только тот факт, что готовить их нужно без соли и со значительным ограничением специй.
Дневная норма потребления соли – до 1,5-2 г – часто уже содержится в продуктах. Для оптимального контроля блюда желательно готовить без добавления соли, выделять больному отдельно предписанное количество на день для подсаливания во время приема пищи.
Объем жидкости для употребления определяется по формуле: объем выделенной мочи за вчерашний день + 500 мл.
Рекомендуемые и запрещенные продукты перечислены на картинке:

Особенности диеты при мочекаменной болезни у мужчин
2 Варианты
Существуют дополнительные диеты для почечных больных в острый период и при обострении, в том числе и на стационарном лечении. Они обозначены буквами “а”, “б”, “в”, “г” и имеют особенности касательно употребления соли, жидкости и белка, продиктованные клинической формой, течением заболевания, а также функциональным состоянием почек. Учитывается выраженность отеков, кровяного давления, нарушений обмена веществ.
Описание вариантов стола № 7:
Стол | 7 а | 7 б | 7 в | 7 г |
Заболевание, период, тяжесть | Острый гломерулонефрит с тяжелым течением, выраженная хроническая почечная недостаточность (ХПН) | Острый гломерулонефрит и обострение хронического | Нефротический синдром | Пациенты, находящиеся на диализе |
Цели | Максимальное снижение нагрузки на почки (особенно солью и белком), десенсибилизирующее и противовоспалительное действие, выведение побочных продуктов метаболизма, повышение мочеотделения, предотвращение возникновения отеков и повышения давления | Уменьшение нагрузки на почки, улучшение диуреза, элиминация продуктов обмена, противовоспалительное действие, профилактика гипертензии | Снижение нагрузки на почки, стимуляция мочеотделения, коррекция нарушений обмена веществ (гипопротеинемии, гиперлипидемии), борьба с отеками | Щажение функции почек, коррекция нарушений обмена (в особенности повышения катаболизма белка) |
Белки (г) | 20 (преимущественно растительные) | 40 (животные и растительные) | 120 (животные и растительные) | 60 (преимущественно животные) |
Жиры (г) | 80 | 80-90 | 75 | 110 |
Углеводы (г) | 350 | 450 | 450 | 450 |
Калорийность (ккал) | 2200 | 2700 | 2900 | 2500-3000 |
Кулинарная обработка | Продукты рекомендуется вымачивать, отваривать, запекать, готовить на пару. Жареные блюда разрешены в незначительном количестве (желательно после предварительной варки) | |||
Поваренная соль – NaCl (г) | До 2 | 2-3 | 2-3 | 2-3 |
Жидкость (л) | Объем мочи за вчерашний день + 200-300 мл | 1-1,5 | 0,8 | 0,7-0,8 |
Особенности и отличия от диеты № 7 |
Длительность диеты – неделя. Кратность приема еды – 3 основных + 2 перекуса, маленькими порциями. Основана на рационе № 7, но дополнительно исключаются мясо и рыба, творог, сыр, яйца, жиры животного происхождения и маргарин, бобовые, молочные супы, молочный крем, мороженое, минеральные воды |
Список допустимых продуктов немного расширяется по сравнению с диетой № 7 а, включая в день 50 г нежирного вареного мяса или рыбы, стакан молока или кисломолочных продуктов, 1 яйцо или 100 г творога |
Количество белка рассчитывается на каждый килограмм веса |
|
Существует также диета № 7 р, применяемая при вторичной гиперурикемии в связи с почечной недостаточностью. При симптоматической гиперурикемии назначается стол № 6.
Диетический стол № 7 применяется при заболеваниях почек и никакого отношения к диете для похудения “7 лепестков” не имеет.

Лечение почек у мужчин традиционными и народными методами
3 Особенности при различных заболеваниях
Классические рационы, разработанные в советское время, на сегодняшний день претерпели некоторые изменения. Это связано с принципом индивидуализации состава и энергетической ценности диет, зависящих от многих факторов (степень нарушения фильтрации почками, нарушения обмена, активность пациента и др.).
Помимо стола № 7 и его вариантов предусмотрено назначение разгрузочных диет (яблочный, картофельный, кефирный, компотный, арбузный день и др.), специальных рационов типа Джиордано — Джиованетти.

Болезни почек у мужчин: симптомы и лечение
3.1 Пиелонефрит и воспаление мочевыводящих путей
При пиелонефрите воспаление затрагивает почечные лоханки, чашечки и паренхиму почки. Диета должна носить вспомогательный характер, позволяющий снизить нагрузку на нефроны и увеличить эффективность медикаментозного лечения.
При остром процессе и обострении хронического течения больным с симптомами интоксикации рекомендовано первые дни придерживаться разгрузочных диет (фруктовых, овощных, бахчевых и др.), увеличить количество жидкости (оно должно превышать объем мочи за предыдущие 24 часа на 500 мл). При потреблении не менее 2 л воды в день обеспечивается нормальная циркуляция в почечных канальцах и «вымывание» продуктов обмена из воспалительных очагов.
В дальнейшем пациенту в течение недели рекомендуется придерживаться стола № 7. Ограничение соли необходимо при развитии артериальной гипертензии. Диета может быть модифицирована в зависимости от рН мочи:
- стол № 14 используется для подкисления;
- № 6 – для защелачивания.
Данные меры призваны служить профилактикой образования камней в почках. При выздоровлении или ремиссии питание близко к обычному, с некоторым уменьшением раздражающих почки веществ.
3.2 Острый и хронический гломерулонефрит
При этом заболевании поражение нефрона имеет инфекционно-аллергическую природу, поэтому потребляемые продукты должны оказывать десенсибилизирующее и противовоспалительное действие, не противореча медикаментозному лечению.
Уменьшение расходования почечных ресурсов достигается за счет исключения соли и экстрактивных веществ, снижения потребления белка (влечет за собой уменьшение аллергической составляющей процесса), воды (снижает нагрузку на сердце и сосуды, уменьшает отеки и АГ) и простых углеводов (понижает сенсибилизацию). Некоторое сокращение энергетической ценности обусловлено тем, что пациент в этот период должен находиться на постельном режиме.
Благотворное влияние на организм больного окажут продукты, богатые кальцием, калием (особенно на фоне приема диуретических препаратов) и витаминами (в частности аскорбиновой кислотой, ретинолом, биофлавоноидами, витаминами группы В и др.).
В первые дни острого гломерулонефрита при тяжелом состоянии пациента в стационаре устраивают специальный режим, при котором ограничивают прием пищи и воды (создание максимального покоя для почек и сердца). Проводят разгрузочное питание с ограничением жидкости (до 450 мл). Разрешенные продукты:
- картофель, отваренный в мундире;
- арбуз;
- кефир.
Далее больному назначается диета № 7 а на протяжении недели, затем рекомендуется рацион 7 б. Стол № 7 разрешен при затихании острого процесса. Придерживаться этой схемы питания нужно до нормализации лабораторных показателей мочи (исчезновения эритроцитов и белка) на протяжении нескольких месяцев. При этом следует каждую неделю устраивать разгрузочный день.
После перенесенного острого гломерулонефрита в течение нескольких месяцев необходимо избегать употребления продуктов с избытком соли, маринадов, алкоголя, приправ, щавеля, редиса, шпината и др.
При обострении хронического процесса применяется та же диетотерапия, которая назначается при острой форме. В период ремиссии при отсутствии недостаточности почек назначают седьмой стол с количеством белка до 1 г/кг в день. При отечно-альбуминурической форме заболевания лечебный рацион соответствует диете при нефротическом синдроме. При накоплении азотистых шлаков лечебная диета соответствует питанию при ХПН.
3.3 Нефротический синдром
Данный синдром является одним из проявлений заболеваний, поражающих клубочковый аппарат почек. Нефроны становятся проницаемыми для белка, и человек начинает терять его с мочой в больших количествах. Усиление реабсорбции натрия и воды ведет к массивным отекам.
Стол № 7 в направлен на устранение белкового дефицита в крови и уменьшение задержки жидкости в организме путем оптимизации питьевого режима и исключения соли.
Повышение белка в рационе оправданно при выраженной гипопротеинемии, но в то же время пренебрегать белковой пищей не стоит: это может привести к прогрессированию нефропатии. Рекомендуется включение белка животного происхождения из расчета 0,6–0,8 г/кг (максимально до 1,5 г/кг).
Необходимо исключить из рациона соль и ограничить количество жидкости сопоставимо с диурезом (выпивать следует не больше объема вчерашнего диуреза). Повышение холестерина в крови можно корректировать путем замены животных жиров на растительные. Диета должна быть обогащена аминокислотами, в особенности метионином.
При выраженном снижении фильтрационной функции назначают диету, соответствующую принципам рациона при ХБП.
3.4 Хроническая почечная недостаточность
При недостаточности функции почек эффективны малобелковые столы без соли, назначаемые в зависимости от скорости клубочковой фильтрации (СКФ):
- СКФ до 15 мл/мин и ниже – стол № 7 а – 0,3 г белка на килограмм массы;
- СКФ до 30 мл/мин – стол № 7 б – 0,6 г белка на кг массы.
При терапии почечной дисфункции гемодиализом применяют диету № 7 г.
В связи с тем что в настоящее время нефрологическим пациентам в стационаре проводят коррекционную терапию даже при отсутствии тяжелой уремии, необходимость в назначении диеты с предельно низким содержанием белка (7 а) отпала.
Основные принципы составления рациона при ХПН:
- Лимитирование белка до 0,6–0,8 г/кг в день, причем он должен быть высокой биологической ценности. Если пациент длительное время находится на диализе и преобладает катаболизм (распад белков) – необходимо увеличение потребления белка.
- Ограничение следующих ионов:
- Na – до 1,5–3 г в день;
- К – до 2 г при тяжелом поражении почек;
- P (продукты с высоким фосфатно-белковым коэффициентом).
- Лимитирование питьевого режима до 0,8–1 л или в зависимости от диуреза.
- Соблюдение нормы потребления незаменимых аминокислот.
- Обеспечение достаточной калорийности преимущественно за счет углеводов и жиров.
Несмотря на принцип индивидуализации рациона, у современных моделей питания существуют свои минусы. Например, оценка рациона самими пациентами и способность изменять его в соответствии со своими потребностями. Это особенно важно для больных, вынужденных придерживаться диеты в течение многих лет.
Диетологами предложены системы «белковых» и «калиевых» единиц, которые значительно упрощают расчет нормы белка и калия в сутки:

Ограничение калия при 3-й стадии хронической болезни почек – до 2-4 г в сутки. Фрукты и овощи с высокой концентрацией калия перед употреблением рекомендуется вымачивать.
При приеме диуретиков уровень калия становится низким, поэтому дополнительная коррекция диетой осуществляется только на основании биохимического анализа, указывающего на высокое содержание ионов вещества в крови.
Нарушению функции почек часто сопутствует анемия, поэтому при ее появлении рекомендуется употреблять продукты, богатые железом и витамином В12 (картофель, салат, помидоры, яблоки, овсяная каша, перловка).
Потребление фосфора при ХПН также следует ограничить. Для корректной оценки поступления вещества в организм используют фосфатно-белковый коэффициент (соотношение фосфор/белок в 100 г продукта). Рекомендовано употребление продуктов с коэффициентом, не превышающим 20.
Доказано, что малобелковая диета Джиордано — Джиованетти оказывает благоприятное действие на функцию почек и обмен веществ и подходит для длительно применения (на протяжении нескольких лет). Ее суть заключается в том, что при обеспечении калорийности за счет углеводов, жиров и незаменимых аминокислот организм сам начинает синтезировать белок из эндогенной мочевины. В результате снижается уремия и предотвращается распад собственных белков.
Рацион пациентов на гемодиализе и при острой почечной недостаточности разрабатывается совместно с лечащим врачом и диетологом.
4 Меню стола № 7 и его вариантов
При составлении рациона можно учитывать готовые таблицы с примерами меню и изменять их в соответствии с индивидуальными требованиями (особенности заболевания, аллергические реакции, энергетические затраты, функция почек и др.).

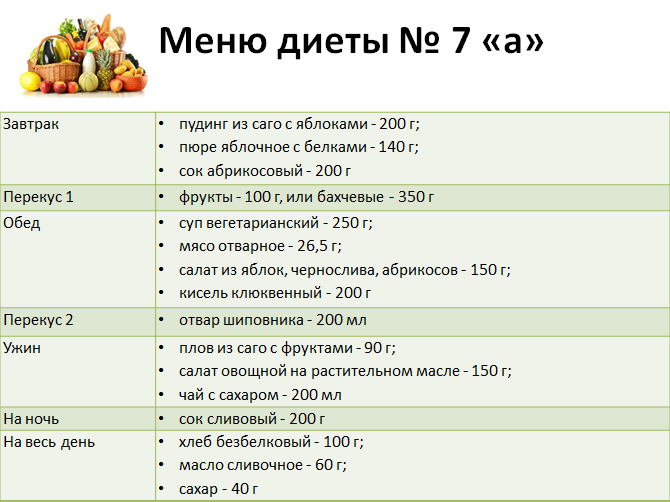
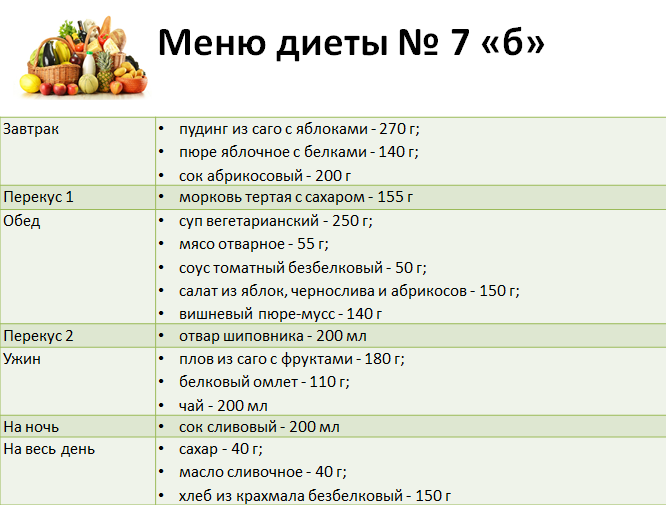
Примерное меню различных вариантов стола № 7:



5 Рецепты блюд
В таблице представлены рецепты быстрых блюд, которые легко приготовить на обед в домашних условиях:
| Блюдо | Ингредиенты | Способ приготовления |
Саговый плов с фруктами  |
| Саго залить прохладной водой (соотношение 1:2) на час, затем варить на пару, равномерно разложив на сито. Чернослив и изюм промыть и оставить отмокать в воде. Яблоки крупно порезать. Перемешать готовую крупу с фруктами, добавить масло и сахар, поставить в духовку на противне с водой на полчаса |
Биточки из постного фарша, запеченные в сметане  |
| Добавить в фарш протертый творог. Сфор? |
